| 图片: | |
|---|---|
| 名称: | |
| 描述: | |
- 2013年第11期(总第63期)——左侧卵巢肿瘤(已点评)
| 性别 | 女 | 年龄 | 46 | 临床诊断 | 左侧卵巢肿瘤 |
|---|---|---|---|---|---|
| 一般病史 | 患者因腹疼14天入院 | ||||
| 标本名称 | 左侧卵巢肿块 | ||||
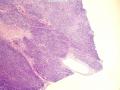
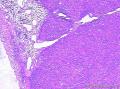
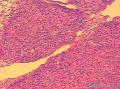
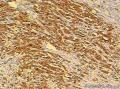
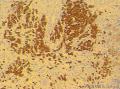
| 大体所见 | 灰红色结节1枚12.0X11.0X9.0cm,一侧附输卵管长6.0cm,直径0.5cm,结节表面光滑,切面囊实性,实性区直径7.0cm,灰白、质嫩,囊性区直径3.0cm,内含淡黄色液体。 | ||||
术中见左侧卵巢肿瘤约10cm大小,与周围组织粘连,腹水约1000ml。
患者于2012-12-26因“B超发现右侧附件区包块”至我市另一医院妇产科住院治疗,于2012-12-28在腰硬联合麻醉下行“右侧附件切除术”,与现在左侧卵巢手术相隔5月。第一次手术图像如下
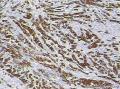
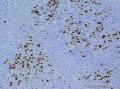
上传免疫组化及特染结果:
该患者特殊在右侧卵巢肿瘤切除,5个月后左侧卵巢肿瘤切除,到目前为止胃肠镜多次检查未找到原发灶,请大家继续讨论。
本例图片采用麦克奥迪MoticBA410显微镜+MoticamPro285A摄像头采集制作。
点评专家:董颖(63楼 链接:>>点击查看<< )
获奖名单:巴特尔(51楼 链接:>>点击查看<< )
-
本帖最后由 筷子 于 2013-09-03 08:43:04 编辑
诊断:伴有少量性索成分的卵泡膜细胞瘤。
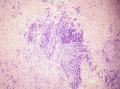
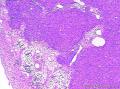
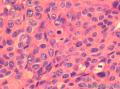
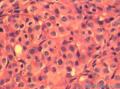
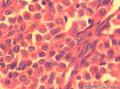
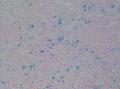
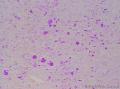
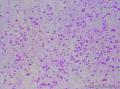
患者中老年,女性,有明显临床症状,腹痛,腹水。大体肿瘤较大,呈囊实性。镜下改变:低倍镜所见:淡染区和深染区交替分布,两种区域随机分布,没有很规整的结构,如小叶状。中倍镜所见:细胞丰富区和细胞稀少区交替分布,其中丰富区细胞呈上皮样,其间血管不丰富,淡染区细胞为纤维母细胞样细胞,未见明确玻璃样变或硬化。高倍镜所见:丰富区细胞,核圆形,卵圆形,淡染,部分细胞核呈泡状,可见小核仁,胞浆丰富,淡染或空泡状,细胞边界不清。细胞异型性不明显,核分裂罕见,可见凋亡细胞,未见坏死。淡染区为纤维母细胞伴轻度水肿,其间可见散在薄壁血管,未见明显玻璃样变或硬化。最后几张图像可见细胞形态明显不同的细胞区域,细胞核圆形,卵圆形,深染,核仁不清楚,胞浆嗜酸性,细胞呈条索状和实性小片状分布,仔细观察可见两个不太明显的小管状结构,类似性索成分。
鉴别诊断:1、由于可见少许印戒细胞需与硬化性间质瘤鉴别,患者年龄较大,未见明确分叶状结构,硬化不明显。免疫组化可资鉴别,如MSA。
2、颗粒细胞瘤,缺乏明显的颗粒细胞瘤构型。
3、sertoli细胞瘤,未见明确的成片的sertoli细胞分化。

- 热爱病理
-
zhangmy99880 离线
- 帖子:144
- 粉蓝豆:64
- 经验:602
- 注册时间:2013-01-05
- 加关注 | 发消息