| 图片: | |
|---|---|
| 名称: | |
| 描述: | |
- 2012年第43期——乳腺肿物(已点评)
患者女性,47岁, 查体发现乳腺肿物,大小:2.3×2.1×1.8cm,灰白色,质地韧,边界不清。
免疫组化结果示:AE1/AE3(-),LCA(-)Vimentin(3+),MPO(-),ER(-),PR(-),GCDFP(-),CK5/6(-),EGFR(-);其他见下面:
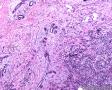
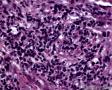
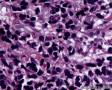
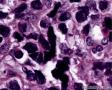
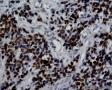
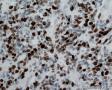
图1--Desmin
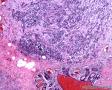
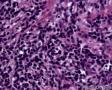
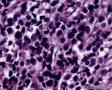
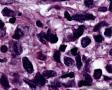
图2--MyoD1
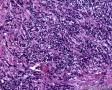
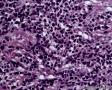
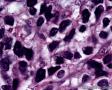
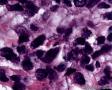
图3--Myogenin
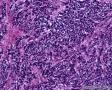
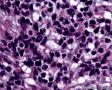
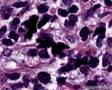
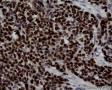
图4--Ki-67
本例图片采用麦克奥迪MoticBA410显微镜+MoticPro285A摄像头采集制作。
点评老师:杨怀涛老师
点评专家:赵澄泉、杨怀涛(124楼 链接:>>点击查看<< )
获奖名单:suntiger(3楼 链接:>>点击查看<< )
-
本帖最后由 草原 于 2012-12-02 20:12:27 编辑
本例为赵澄泉老师和杨怀涛老师共同点评,现面为转载的点评内容:
赵澄泉教授和我衷心的谢谢华夏病理的邀请对此病案进行点评。也谢谢雅马哈的杰出的病理病例。更谢谢华夏网友的支持。赵教授和我在此对本病例进行分析。
华夏病理提供的患者及其病史:患者女性,47岁, 查体发现乳腺肿物,大小:2.3×2.1×1.8cm,灰白色,质地韧,边界不清.
低倍镜: 最大特点是肿瘤细胞的染色及生长模式:肿瘤细胞的染色是细胞深染,细胞的大小表现均匀一致的小到中等的细胞,细胞的生长模式出现为均匀的弥漫分布的浸润性生长,部分细胞形成条索状或小岛小团状。具有这种染色及生长的肿瘤多为乳腺原发性浸润性小叶癌,神经内分泌肿瘤,非何杰金氏淋巴瘤,具有小细胞形态的肉瘤如横纹肌肉瘤 (胚胎性或腺泡状),及其他的具有小细胞形态肿瘤。
高倍镜:细胞核排列紊乱;细胞核高度异形;细胞核形状为园,卵圆及梭性;核染色质极度深染,或为块状;细胞核极度不规则;细胞的细胞浆容量从少量到中等;细胞浆染色或为粉红色或为大小不一的透亮空泡; 部分细胞的细胞浆出现粉红到粉蓝的致密的细胞浆;小的细胞核仁可见于部分肿瘤细胞。这种细胞形态学已经将神经内分泌肿瘤和非何杰金氏淋巴瘤的可能性变的很低,虽然我们不能100%的排除掉。此时的病理诊断的考虑是癌还是肉瘤。免疫组织学:标记物可以区分乳腺上皮,肉瘤特别是横纹肌肉瘤,及淋巴瘤。
免疫组织学染色: 显示AE1/AE3(-),LCA(-)MPO(-),ER(-),PR(-),GCDFP(-),CK5/6(-),EGFR(-)。
最后诊断:依据本病例的病理形态学结果及免疫组织学染色结果,可以基本上排除掉乳腺上皮源性的肿瘤。第二轮的免疫组织学染色结果显示Vimentin(3+)Desmin+ , MyoD1+ (细胞核), Myogenin+ (细胞核), Ki-67+ (60%)已经让我们的最后的病理诊断变的很明确。即:病理最后诊断系横纹肌肉瘤。我们应该记住MyoD1 和Myogenin)是诊断横纹肌肉瘤最重要和特异的标记物 (细胞核染色)。现在需要回答的问题是肿瘤的原发性还是继发性。在乳腺,二者都不常见。区分二者需要病人的过去的病史,详细的临床检查,及相关的影像检查。如病人的其他部位都查不到相关的肿瘤, 及在排除掉乳腺外继发性的肿瘤后,此病例可以确诊为乳腺原发性横纹肌肉瘤。
四位网友红豆,Zhanglei,Suntiger 和Zhouzhou分析都很好。很是难分伯仲。虽然如此,我们认为Suntiger的解析略胜一筹。
最后,我们必须强调的是,在没有特殊染色及免疫组织学结果的情况下,以下的鉴别诊断都必须要考虑:
鉴别诊断
原发性乳腺淋巴瘤
神经内分泌癌
浸润性小叶癌
富糖原透明细胞癌
化生性癌
原发性横纹肌肉瘤(如: 胚胎性横纹肌肉瘤,腺泡状横纹肌肉瘤)
骨外Ewing肉瘤/原始神经外胚层肿瘤(PNET)
转移性横纹肌肉瘤
继续转载:
我们对以上的鉴别诊断的病理特点简述之:
原发性乳腺淋巴瘤(非霍奇金淋巴瘤)的诊断应限于在检测到乳腺病变的时,没有证据显示全身淋巴瘤或白血病的患者。在临床上,本病应包括只有乳房或乳房同侧淋巴结肿大。不到0.5%恶性淋巴瘤涉及乳房。多为13至90岁的年龄,平均诊断约为55岁。淋巴瘤通常表现为弥漫性浸润乳腺实质并且均一的异性的恶性淋巴细胞。在中央部的导管和小叶的病变可以是部分或全部被淋巴瘤细胞替代。远离中心的导管和小叶可以更好地保留其结构。确诊离不开免疫组织化学和细胞流式细胞仪研究。
神经内分泌癌: 世界卫生组织(WHO)分类把神经内分泌癌定为一种特殊类型的神经内分泌类型的乳腺癌:(1)形态特征类似与肠,肺 的神经内分泌肿瘤;(2)大于50%的肿瘤细胞中表达的神经内分泌标记。小细胞(燕麦细胞)癌是乳腺癌的最少见的变种之一。在排除乳腺外起源后,乳腺原发性小细胞癌的诊断才能成立。或可以证明,乳腺病变有原位神经内分泌癌成分。所有乳腺小细胞癌都会有以下的免疫组化反应:细胞角蛋白和bcl-2阳性,HER2/neu蛋白呈阴性。雌激素和孕激素受体及神经内分泌标志物可阳性也可阴性。
浸润性乳腺小叶癌:固体型:肿瘤细胞失去凝聚力是浸润性小叶癌的一个特点;多形性型:浸润性癌细胞有密集的点状与线性增长,可伴有淋巴细胞反应。细胞胞浆内粘蛋白可以被粘液染色证实。免疫组织化学:E-cadherin阴性,P120为弥漫性或点状胞质及细胞核旁染色。
化生性癌:平均年龄为55岁,和常规浸润性导管癌的临床表现是一样。世界卫生组织(WHO,2003年)把化生性乳腺癌分为两种基本类型:纯上皮细胞癌及混合的上皮细胞和间充质混合癌。纯上皮细胞癌包括(1)鳞状细胞癌(大细胞型,梭形细胞化生或棘层带或不带),(2)腺癌伴梭形细胞化生,(3)癌腺(“粘液表皮样”),和(4)低度腺鳞癌。混合性上皮间质癌(肉瘤)组包括(1)有软骨分化癌,(2)有骨分化癌,及(3)癌有横纹肌肉瘤分化。梭形肿瘤细胞可能会显示细胞角蛋白阳性反应,多为局灶性。在某些情况下,角蛋白的反应性会完全丢失。
富糖原透明细胞癌:在富含糖原透明细胞癌肿瘤,其中90%以上的肿瘤细胞显示丰富透亮的细胞质中含有糖原。占所有浸润性乳腺癌的1%至3%。肿瘤细胞范围从多边形形状的高柱状,带有清晰的细胞边界,大而透亮的细胞质,核深染且不规则,通常位于细胞中心。核异型性明显,染色质成块状。具有明显的核仁。要诊断富糖原透明细胞癌,必须用PAS阳性加淀粉酶消化来证明细胞浆内的糖原存在。
原发性横纹肌肉瘤:乳房的原发性横纹肌肉瘤是一种非常罕见的分化差的肿瘤。大多数乳房肿瘤表现为横纹肌肉瘤形态特点的多为乳房化生癌,乳房恶性叶状肿瘤,或从乳房外转移而来。它主要发生于婴幼儿和儿童。可见于青少年和年轻成年人。平均年龄为15.0岁。世界卫生组织(WHO)横纹肌肉瘤分类:胚胎性,葡萄状,腺泡状,多形性肉瘤未分类,小圆细胞肉瘤型不确定,骨外尤文氏肉瘤。
1. 胚胎性横纹肌肉瘤:主要见于儿童。年龄小于10岁(平均年龄近7年),但它也发生在青少年和年轻的成年人。年龄超过40岁的患者是很罕见的。组织学上有共同特点:(1)瘤细胞分布疏密不均,富于细胞密集区与瘤细胞稀少的粘液样区相交替存在,及松散的质感黏液样区;(2)大部分瘤细胞的细胞核为梭形,并呈束状交错排列,其间夹杂着的小圆形瘤细胞是幼稚的胚胎性瘤细胞,该细胞核深染,有明显的病理性核分裂,可见嗜酸性细胞细胞质及具有特性的横纹肌母细胞分化的细胞,以及(3)细胞外基质含有很少的胶原蛋白和不同量的黏液样物质。在50-60%的情况下可发现明显的肌横纹。 IHC:(HHF-35),结蛋白,肌动蛋白,肌动蛋白,肌钙蛋白-T,MYOD1,肌细胞生成素。
2. 腺泡状横纹肌肉瘤组织学,小圆细胞或椭圆形细胞被纤维结缔组织分隔成巢。和这些纤维束接触的瘤细胞与其紧密粘连,但其他一些瘤细胞因缺乏粘合力而趋向分开,而造成典型的腺胞状和假腺体样形态。有的细胞围绕小血管呈放射状假菊形排列。有时腺胞并不明显,瘤细胞呈现密集弥散性分布,形态上似恶性淋巴瘤。形态学上,其重要诊断特征是出现强嗜酸性胞浆和偶见的多核巨细胞。纤维性间质可见一些梭形横纹肌细胞。本肿瘤恶性程度高,5年生存率低于20%。。
骨外Ewing肉瘤/原始神经外胚层肿瘤(PNET):典型的ES/PNET的组织学特征:细胞密切聚集,呈现为小叶模式。肿瘤细胞为均匀的圆形细胞。细胞有一个圆形或卵圆形核,直径约10-15微米,具有一个清楚的核膜,细粉状的染色质,和一个或两个不明显或小的核仁。无多核巨细胞。细胞浆分界不清,量很少,淡染,在许多情况下,细胞浆有不规则的空泡,其为细胞内的糖原聚集的结果。 IHC:CD99(强膜CD99阳性),FLI1(70-80%),神经标记物(神经元特异性烯醇化酶,亮氨酸-7,S-100蛋白,突触素,和PGP9.5),可表达上皮细胞标志物(AE1/ ,20%至30%,而不是HMWK AE3或CAM5.2),CD117(20%),结蛋白(2%)。
乳房转移横纹肌肉瘤: 通常情况下,乳房转移横纹肌肉瘤多见于儿童和年轻人。组织学上,转移性腺泡状横纹肌肉瘤是由小圆形至椭圆形细胞组成,在乳腺实质形成散在聚集的肿瘤细胞。细胞核分裂像很容易识别。其中,鉴别诊断包括恶性淋巴瘤和浸润性小叶癌。