| 图片: | |
|---|---|
| 名称: | |
| 描述: | |
- B1-7(山东大学齐鲁医院)__已点评
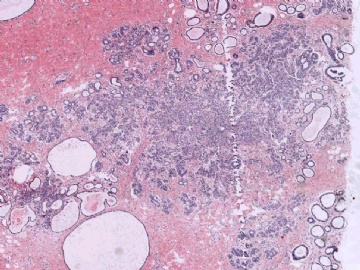
患者女,36岁,发现左乳腺肿块2天。查体:左乳外上象限可触及1.6cm×1.5cm肿物,质硬,右腋窝淋巴结肿大。术中见乳腺外上象限可触及1.6cm×1.5cm肿物,质硬,边界不清,无包膜,右腋下淋巴结体积2cm×1cm,质硬。
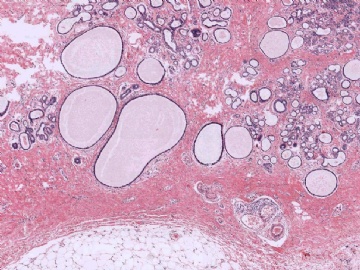
巨检:乳腺组织一块,体积3.6cm×2.6cm,剖开切面见一灰白质硬结节,界不清,周围乳腺组织灰红质韧。
下图为切片全貌。
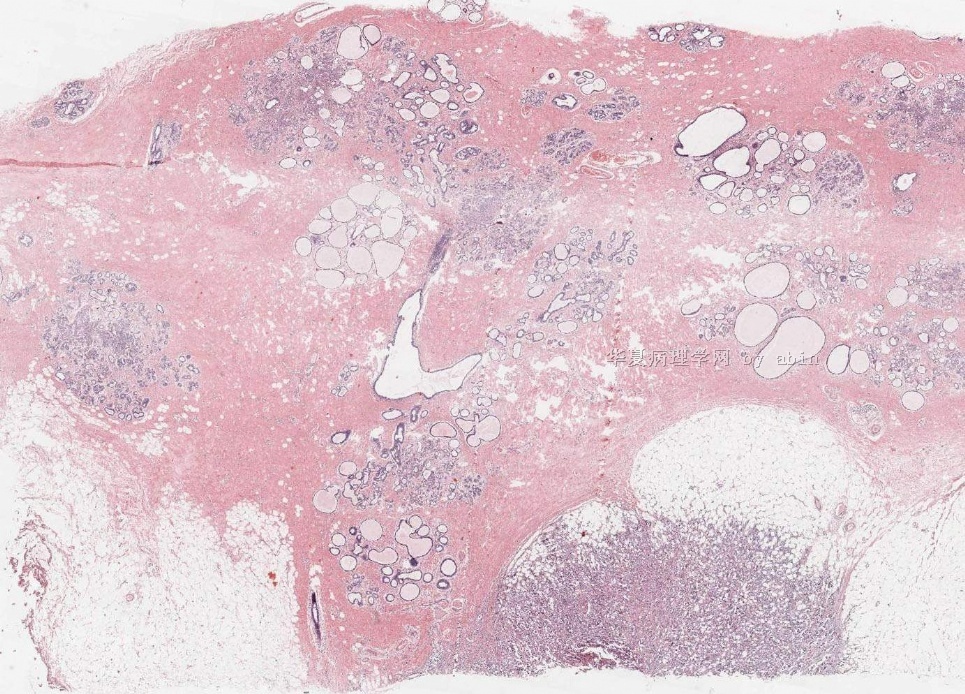
名称:图1
描述:图1
-
本帖最后由 于 2010-01-03 23:00:00 编辑

华夏病理/粉蓝医疗
为基层医院病理科提供全面解决方案,
努力让人人享有便捷准确可靠的病理诊断服务。
读片会讨论意见:
浸润性导管癌,非特殊型
浸润性导管癌,伴腺病
肺癌乳腺转移
(左侧)乳腺腺癌,考虑为肺腺癌乳腺内转移,结合临床检查肺后确诊
(左乳)浸润性导管癌
非特殊型浸润性导管癌 II级,周围伴有良性病变(平坦型上皮不典型性,腺病等)
肺腺癌转移至乳腺
Adenocarcinoma, cannot role out a metastatic carcinoma from lung or thyroid
(左乳) 浸润性癌,考虑为乳腺浸润性导管癌II级。乳腺增生病:腺病、柱状细胞病变伴微囊肿。做免疫组化排除转移癌
①浸润性导管癌(III级) ②背景病变:平坦型上皮非典型性,其中见8个导管内实体性增生(切面造成?);硬化性腺病
转移性肺腺癌。乳腺内尚可见FEA(平坦上皮不典型性)及硬化性腺病
出片单位意见:肺腺癌乳腺内转移(该患者肺内有占位,还有椎骨转移)
免疫组化结果:TTF-1(+), CK7(+), BCA225(-),GCDFP-15(-),ER(-),PR(-),HER-2(-), Ki67 约30%

华夏病理/粉蓝医疗
为基层医院病理科提供全面解决方案,
努力让人人享有便捷准确可靠的病理诊断服务。
| 以下是引用abin在2010-1-1 18:10:00的发言:
读片会讨论意见: 浸润性导管癌,非特殊型 浸润性导管癌,伴腺病 肺癌乳腺转移 (左侧)乳腺腺癌,考虑为肺腺癌乳腺内转移,结合临床检查肺后确诊 (左乳)浸润性导管癌 非特殊型浸润性导管癌 II级,周围伴有良性病变(平坦型上皮不典型性,腺病等) 肺腺癌转移至乳腺 Adenocarcinoma, cannot role out a metastatic carcinoma from lung or thyroid (左乳) 浸润性癌,考虑为乳腺浸润性导管癌II级。乳腺增生病:腺病、柱状细胞病变伴微囊肿。做免疫组化排除转移癌 ①浸润性导管癌(III级) ②背景病变:平坦型上皮非典型性,其中见8个导管内实体性增生(切面造成?);硬化性腺病 转移性肺腺癌。乳腺内尚可见FEA(平坦上皮不典型性)及硬化性腺病 出片单位意见:肺腺癌乳腺内转移(该患者肺内有占位,还有椎骨转移) 免疫组化结果:TTF-1(+), CK7(+), BCA225(-),GCDFP-15(-),ER(-),PR(-),HER-2(-), Ki67 约30% |
这是一例肺癌转移至乳腺的病例,非常难诊断。在读片会中可能还会想到,但在日常工作中可能不一定会想得这么周全。文献中肺癌转移至乳腺的报道罕见,非小细胞肺癌和小细胞肺癌均可转移至乳腺,而且在男性、女性病人中均可发生。肺癌转移至乳腺的可能途径: ①通过胸内淋巴转移至乳腺; ②肿瘤细胞沿淋巴循环经胸导管进入静脉经体循环达到乳腺; ③肿瘤细胞直接入血,直接引起远处转移。
结合本例,下面几点提醒我们要排除乳腺转移性肿瘤。
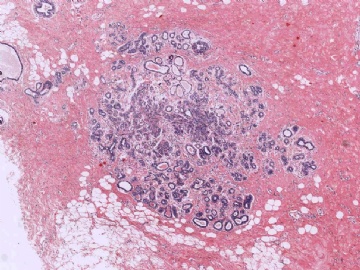
1. 大体上表现为二个或多个肿瘤结节
需要引起注意的是大部分肿瘤的乳腺转移灶在病变最初是单结节的(占85%),少数病例为多结节(10%)或弥漫分布。但随着病变进展,乳腺中的病变可进一步发展为多结节或双侧乳腺累及。本例为单个乳腺结节伴有腋窝淋巴结肿大,在这一点上并没有提示性。
2. 形态不是典型的乳腺癌
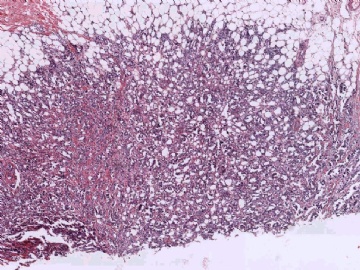
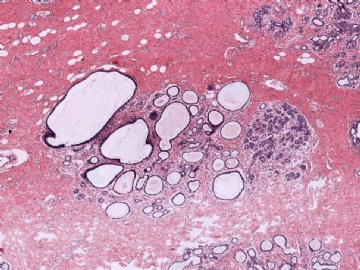
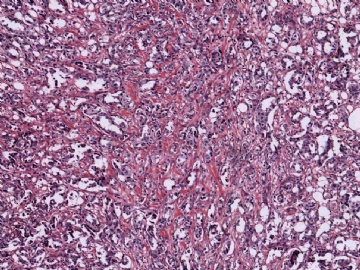
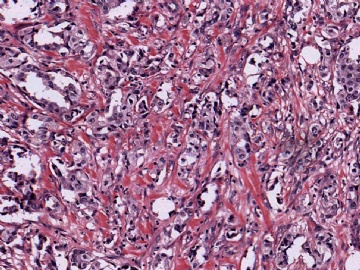
在这种情况下,除了要考虑是否为某些特殊类型的乳腺癌外,还要考虑到转移性肿瘤的可能性,尽可能地通过了解病史或做免疫组化排除一下转移癌。本例大家看一下图6-9的放大图,肿瘤细胞部分区域排列呈小管状,而且可见到部分小管边缘细胞的图钉样排列。有不少网友想到微腺体腺病,说明大家都认同不是一般的小管癌。但是图像又不是典型的微腺体腺病,如果是微腺体腺病的话,细胞过于异型、腺腔内缺乏嗜伊红的分泌物,而且图7中部分腺腔不像微腺体腺病那样呈小圆形,而是不规则,甚至有类似于浸润的病灶存在。这些均提示不像一般的微腺体腺病或微腺体腺病基础上发生的癌。这些具有图钉样结构的腺管有没有让大家想到细支气管肺泡细胞癌的形态呢?
3. 切片中未查见导管原位癌或小叶原位癌成分,周边导管或小叶也缺乏增生性形态。在转移性癌中淋巴细胞浸润或间质反应常见。
并非所有的浸润性癌均能在切片中找到原位癌成分,因此没有原位癌成分并不说明肿瘤肯定是转移性的。但若有其他怀疑转移性肿瘤的因素存在,寻找是否有原位癌也是有助于鉴别诊断的。本例病灶较为局限,周边乳腺组织未见不典型增生或原位癌。图8中还可见到明显的间质反应。
4. 弥漫的脉管内瘤栓
转移性肿瘤中弥漫的脉管内瘤栓有时会在临床上造成如“炎性乳癌”的表现,需要引起警惕。