| 图片: | |
|---|---|
| 名称: | |
| 描述: | |
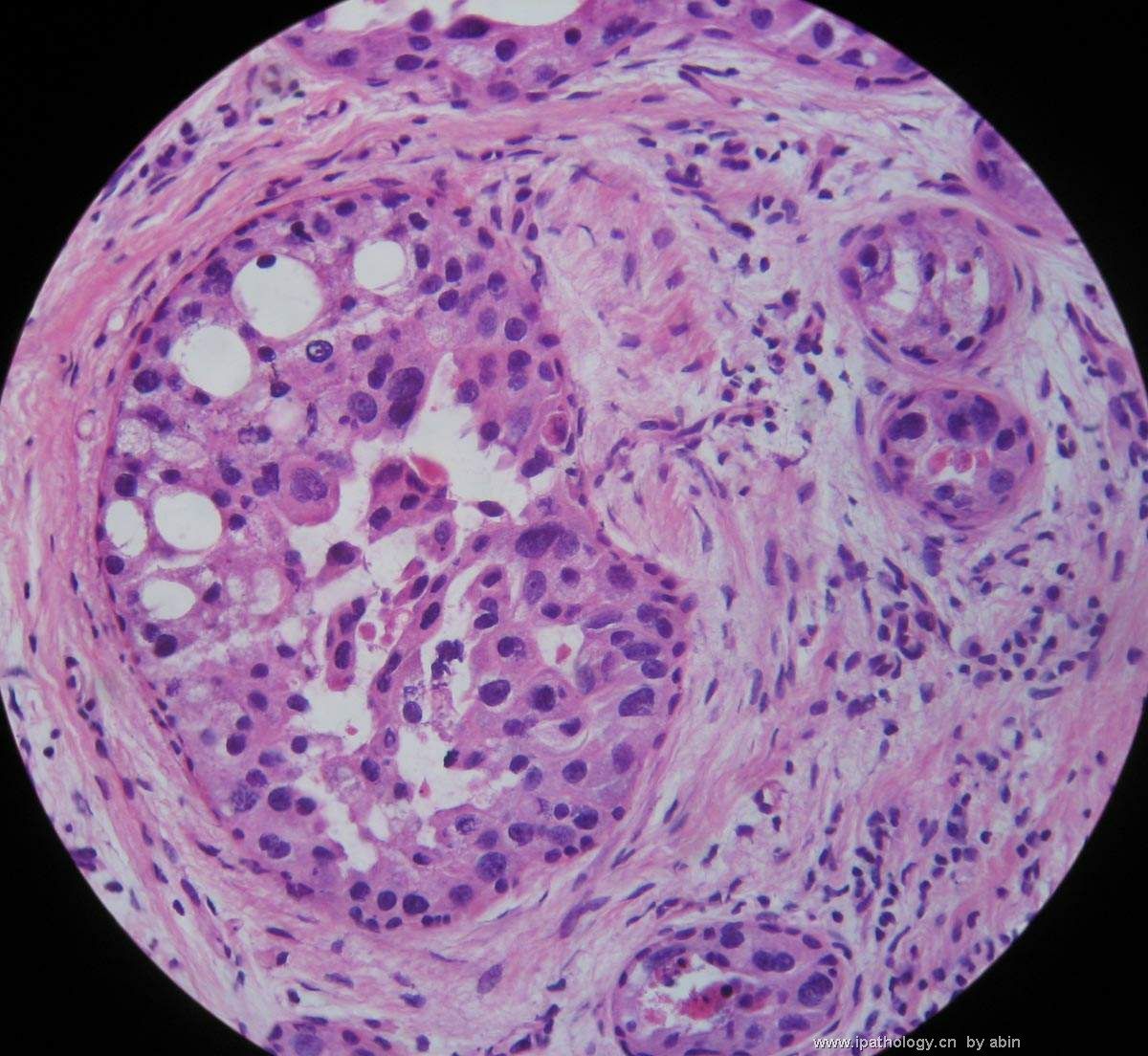
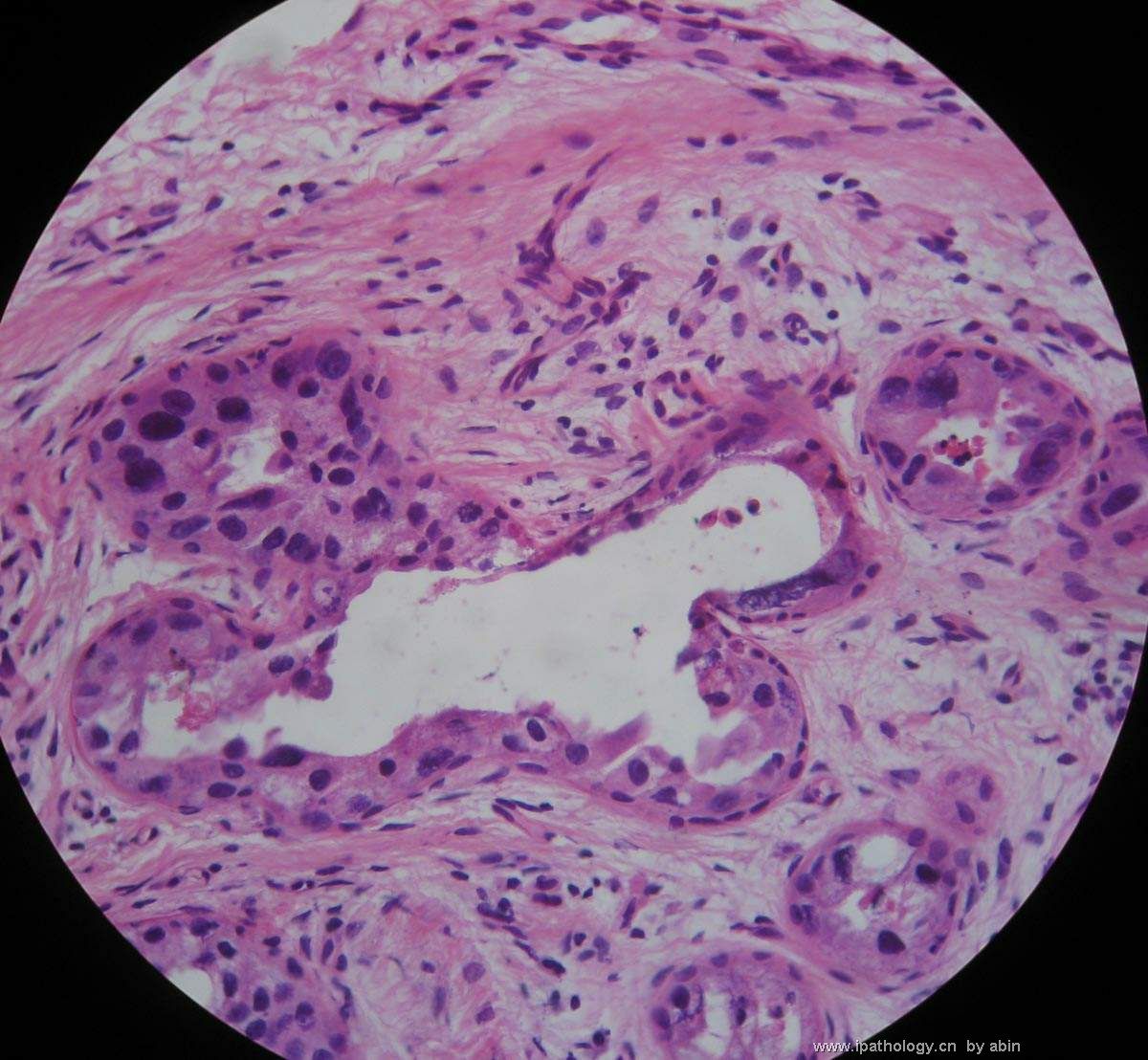
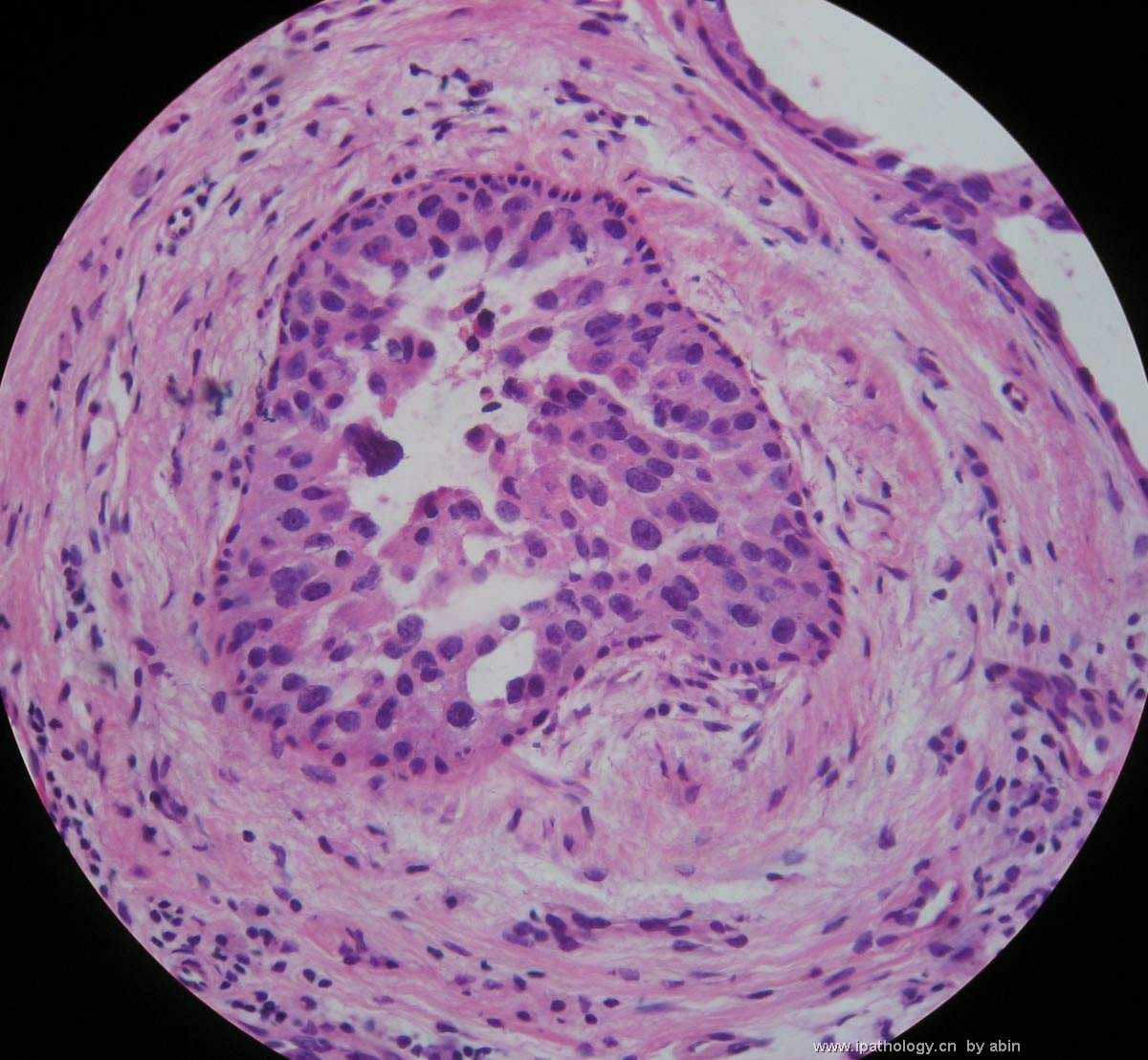
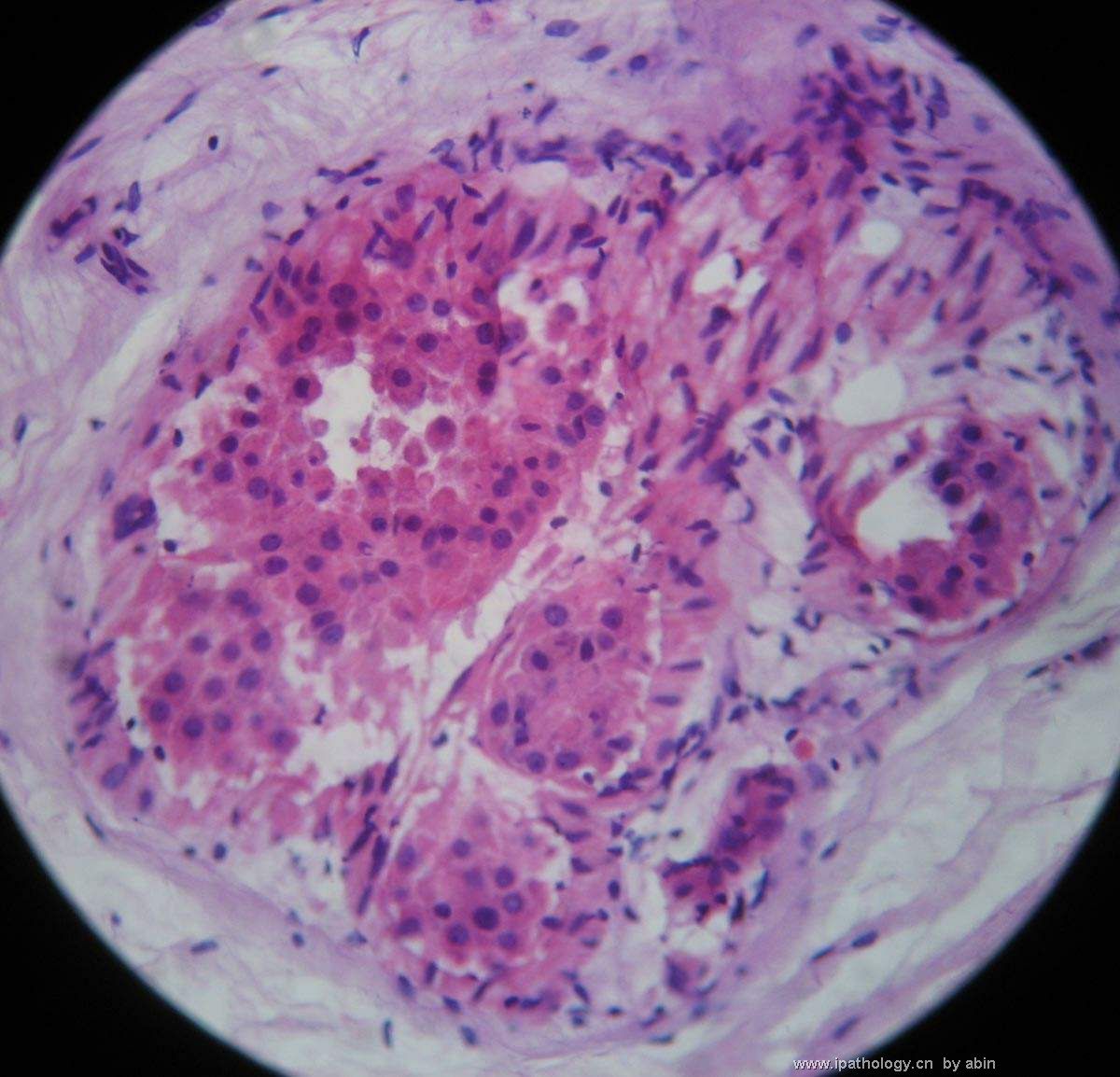
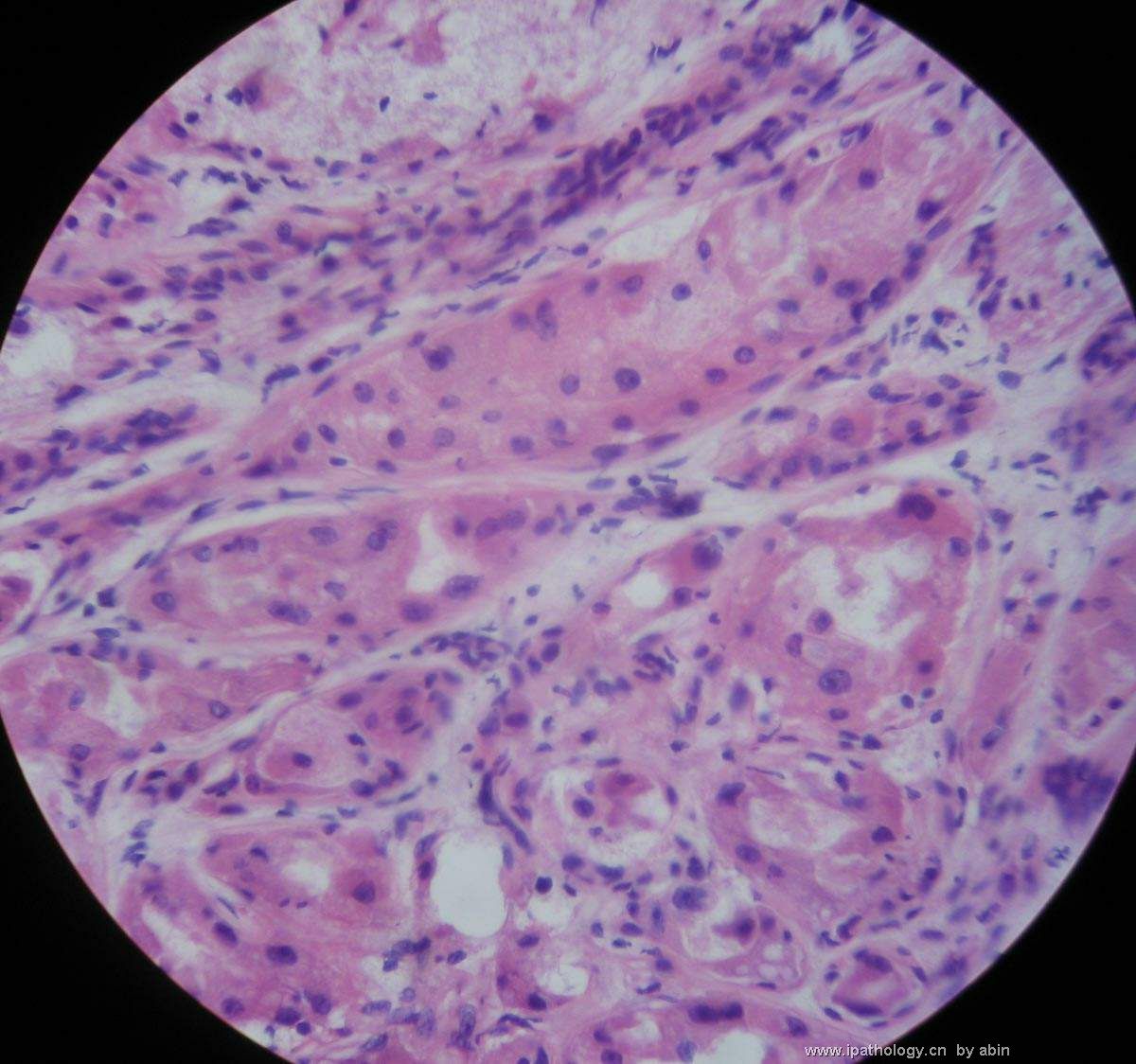
- B364乳腺冰冻之三--F47Y乳头溢液
-
女,47岁,乳头溢液半年余。
巨检:乳腺组织5*4*2cm,切面未见乳头状瘤,多个导管扩张,透明圆环状,直径0.1-0.2cm。
注意:最后两图来自:乳腺冰冻的诊断教训之二,供对照。
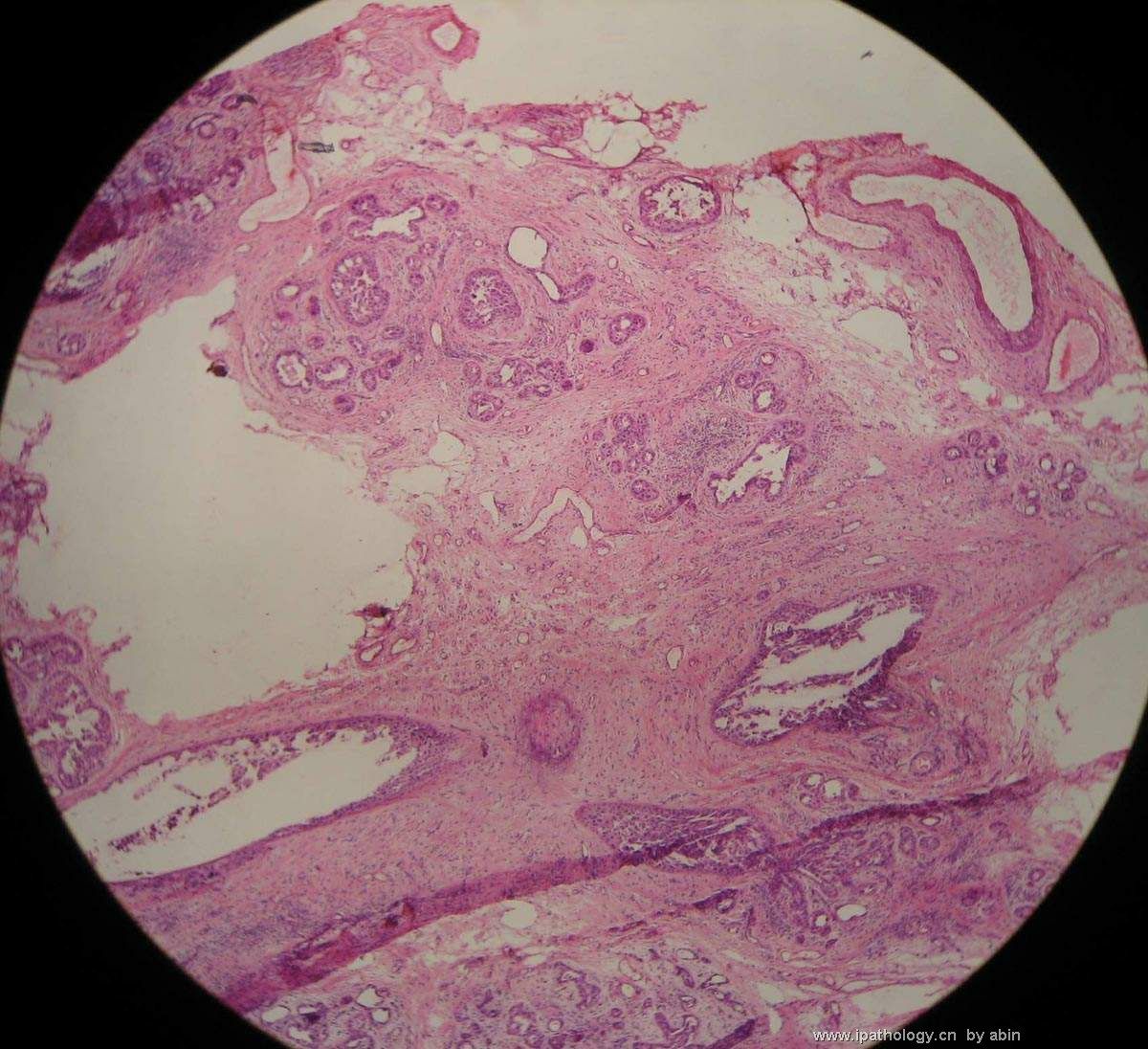
名称:图1
描述:图1
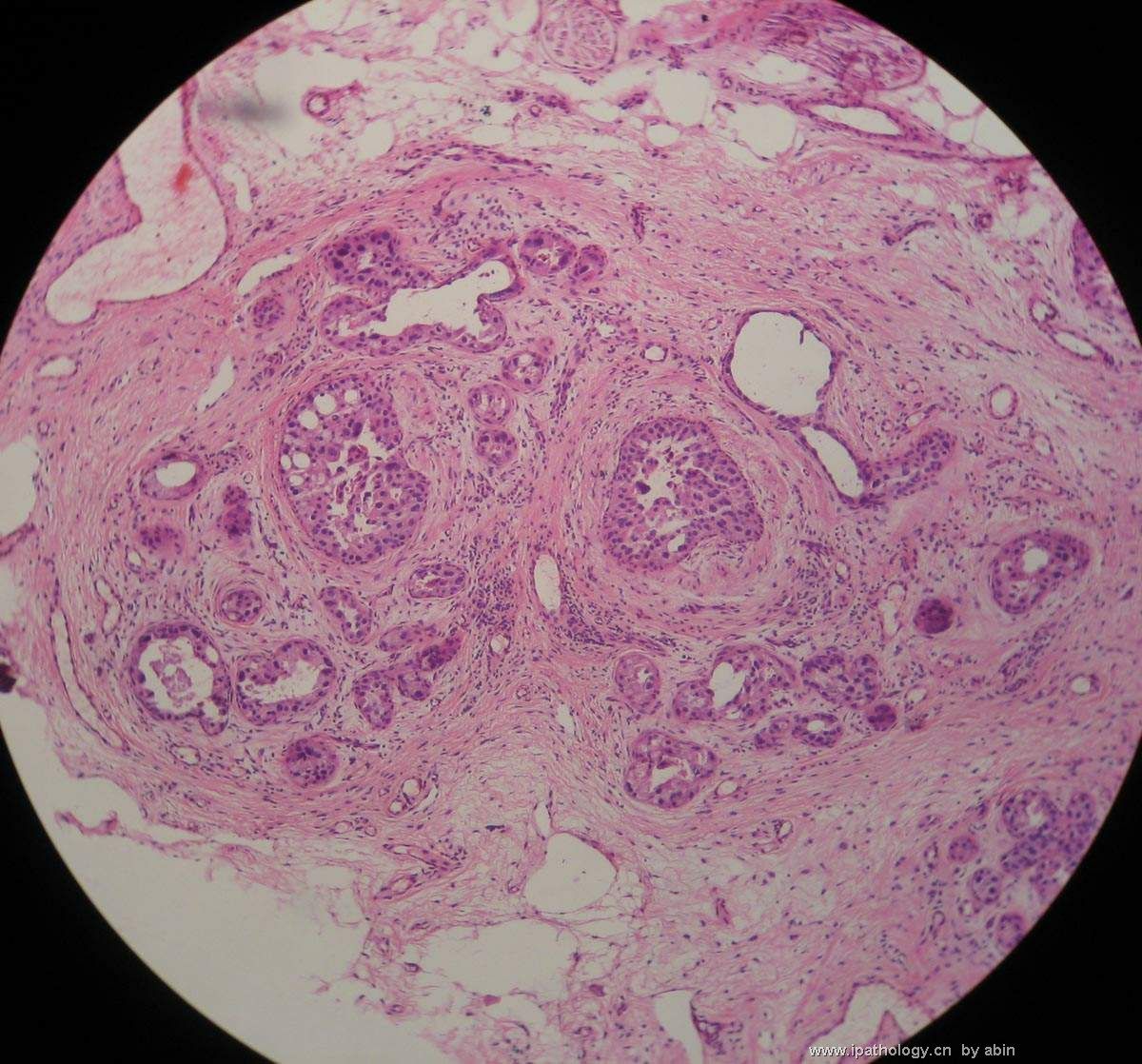
名称:图2
描述:图2
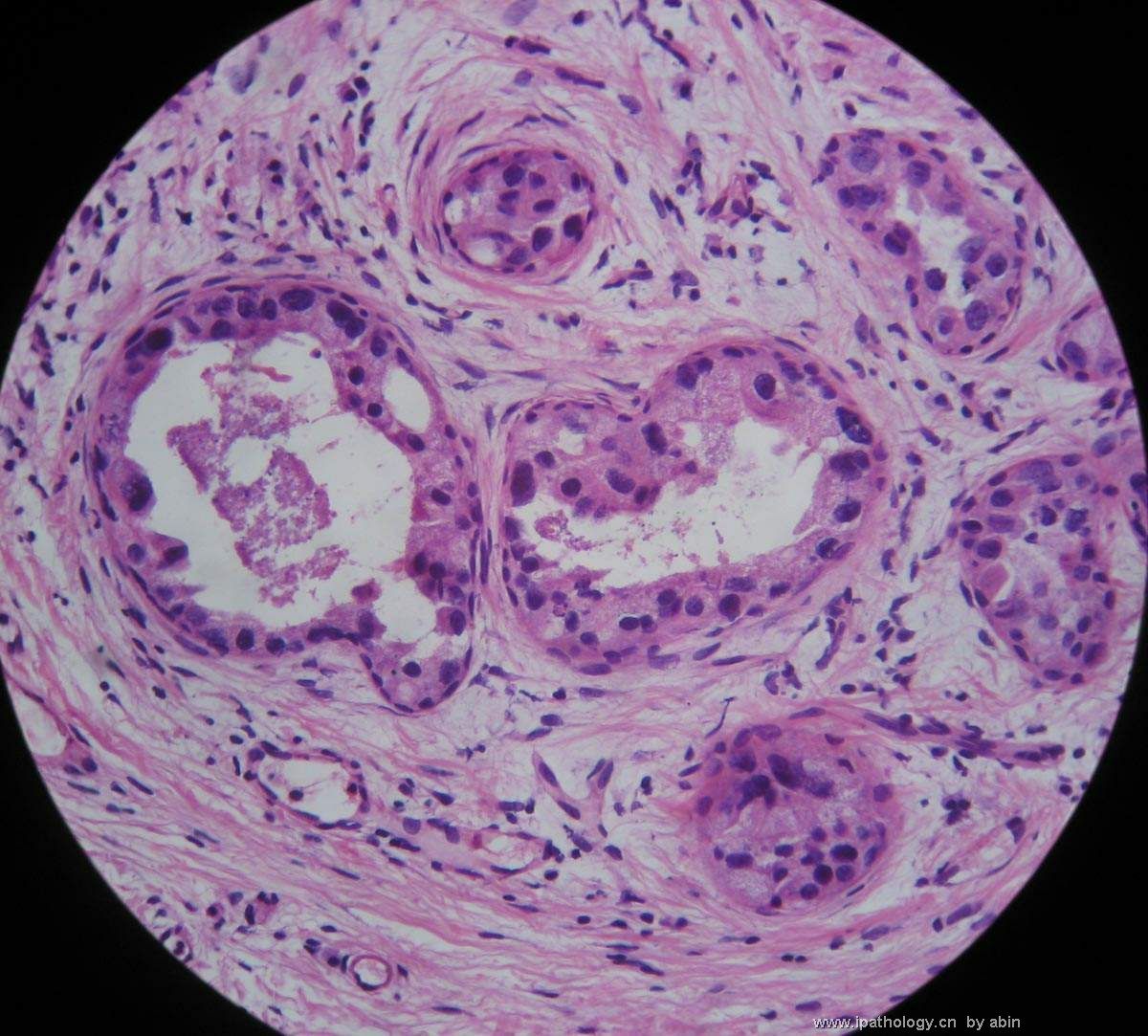
名称:图3
描述:图3
名称:图4
描述:图4
名称:图5
描述:图5
名称:图6
描述:图6
名称:图7
描述:图7
名称:图8
描述:图8
-
本帖最后由 于 2007-09-27 21:56:00 编辑

华夏病理/粉蓝医疗
为基层医院病理科提供全面解决方案,
努力让人人享有便捷准确可靠的病理诊断服务。
-
fengyexiyu 离线
- 帖子:37
- 粉蓝豆:143
- 经验:68
- 注册时间:2011-03-28
- 加关注 | 发消息
支持DIN3。
如果外科医生知道DIN3的确切含义,就发DIN3;
如果外科医生不理解DIN3,要想方设法让他们理解,即就要发:乳腺高级别导管原位癌(相当于2003年WHO乳腺。。。分类中DIN3)。以方便他们术后处理的同时让他们跟上时代的发展步伐。不然,外科医生会茫然不知所措,还会埋怨你几句。
病理医生是医生的医生,我们的指令他们若不理解透彻,手术刀就切不好了。。。
举个例子:有个病例病理诊断是类癌,有个临床医生埋怨病理科:是癌就说是癌,不是癌就发不是,你发个类癌是什么意思啊?
总之,沟通最重要。现在国内大医院外科医生忙的团团转,看书查资料时间有限,病理专业性又强,对病理的理解常局限在上学时的水平。

- 境随心转
刚费很多时间写的东西,传不上去,只得重写。简单些了。
1。学习到很多东西。谨慎,惶恐,新人,孤陋寡闻,显得吹毛求疵,不是我的本意。出于对老师的尊重,只得再次饶舌,回答老师们的问题。
2。“腺病3或4级”请见武忠弼,杨光华《中华外科病理学》中卷,p1617,1618。
3。为何拘泥于癌和非癌,原因在于WHO关于癌的界定的新的意见和建议。多量学习和研究文献中,反复有“过度诊断”和“过度治疗”的提法。这类意见复制朱雄增教授的一次讲课作为代表:
学习和掌握肿瘤的WHO分类
提高病理诊断和研究的水平
复旦大学附属肿瘤医院 朱雄增 银川 2006.6.10
幻灯39
上皮内瘤变(IN)的概念和意义
* 对于病理诊断的正确理解
* "鳞状上皮不典型增生,伴局限性癌变"
* 此诊断意味着存在浸润癌,请病理医师慎用
* 尤其在结直肠,以上诊断会使得临床医师理解为浸润癌,而过度治疗
* 原位癌不是"癌"
* 癌等于浸润癌
幻灯32
?WHO建议用IN取代不典型增生(atypia)、异型增生(dysplasia)和原位癌(carcinoma in situ)
幻灯45
小结
* 在学习肿瘤的WHO分类时,必须转变观念,抛弃一些过时的,甚至错误的观点,才能更好地掌握新分类地精髓,提高我国病理诊断和研究水平,进一步与国际接轨
4。说上面这些,纯粹出于尊重老师们。学习老师们的好的东西,才是我的终极目标。
-
本帖最后由 于 2007-07-25 22:31:00 编辑
转贴自丁华野教授的文章
乳腺柱状细胞病变
------新版WHO提出的平坦上皮不典性的形态学问题
WHO乳腺和女性生殖器官肿瘤病理学与遗传学分类于2003年10月出版,在乳腺肿瘤部分,其导管内增生病变包括普通导管增生、平坦上皮不典性(flat epithelial atypia)、不典型导管增生和导管原位癌。WHO工作小组新提出的平坦上皮不典性是乳腺柱状细胞病变的一种组织学类型,因为许多人对这一病变还比较生疏,所以在介绍平坦上皮不典性的同时,有必要对乳腺柱状细胞病变作一比较详细的阐述,这样才能更好地了解其病变特点,以及它和普通导管增生、不典型导管增生之间的形态学关系。
1.一般性问题
乳腺柱状细胞病变是一种特殊上皮化生和/或增生性病变,其原因和意义还不十分清楚。现在提出这种病变,并不因为这是一种新的发现。此种病变文献中早就有所报道,而且有许多不同的名称(见后)。我们以往在遇到这类病变时,因为常常认为不涉及诊断问题,所以没有给予特别的注意。近年由于乳腺扫描成像系统的应用,乳腺柱状细胞病变的检出也随之增加,人们开始对此类病变的临床病理意义产生兴趣,因此也就更加关注柱状细胞病变的形态学问题。通过对材料和经验的积累与研究,对这类病变有了新的发现和认识。
2.组织病理学特点[1-9]
乳腺柱状细胞病变发生在终未导管小叶单位(terminal duct lobular units,TDLUs),腺管可被覆不同状态的柱状细胞,从没有或只有轻度细胞或结构的不典型性,到有明显不典型性,甚至和不典型导管增生或导管原位癌不好区别。主要包括以下4种情况:
2.1柱状细胞变(columnar cell change) 以往又称柱状细胞化生、小叶柱状细胞改变、盲管性腺病、柱状细胞变伴顶浆分泌等。镜下见TDLUs内的腺泡有程度不同的扩张,被覆1-2层柱状上皮细胞,也可出现立方-扁平化上皮。细胞核均匀一致,呈卵圆-长圆形,排列规则有极向,核仁不明显,核分裂象罕见。肌上皮亦可有明显增生。腔面可见大汗腺顶浆分泌样胞突,腺腔内可有絮状分泌物。
2.2柱状细胞增生(columnar cell hyperplasia) 以往又称伴明显顶浆胞突和分泌没有不典型性的柱状细胞变、pretubular hyperplasia等。镜下在柱状细胞变的形态学改变基础上,柱状细胞呈现复层(>2层),但绝大部分细胞排列有极向,局部细胞核过染、拥挤和重叠,增生柱状细胞可呈小丘状、簇状或形成短的微乳头,细胞顶端常有明显的胞突。腺腔内亦常见有丰富的絮状分泌物和钙化,有时可见砂砾体。
2.3轻度不典型柱状细胞变/增生 镜下在柱状细胞变和柱状细胞增生的基础上,柱状细胞呈现细胞学的轻度不典型性,柱状细胞核相对圆-卵圆形(和长圆形核比较),排列丧失极向,核浆比率轻度增加,染色质可出现轻度边集,核仁出现或明显,有时可见核分裂。某些病例柱状细胞可类似于小管癌的细胞。有的病例增生的肌上皮亦可出现不典型性。如果不典型柱状细胞为1-2层(<2层)即为不典型柱状细胞变,如果不典型柱状细胞超过2层即为不典型柱状细胞增生。不典型柱状细胞变/增生又称为平坦上皮的不典型性、导管上皮内瘤变1A(DIN1A)、不典型A型小叶、不典型囊性小叶、不典型囊性增生、不典型囊性导管、伴有不典型性的的高分泌增生、伴有不典型性的柱状细胞增生、伴明显顶浆胞突及分泌和不典型性的柱状细胞变、内衬不典型导管细胞和有大汗腺胞突的小导管扩张、pretubular hyperplasia、平坦单型性导管上皮内瘤变、单型性粘附癌(clinging carcinoma)。
2.4中-重度不典型柱状细胞增生 镜下在轻度不典型柱状细胞变/增生的基础上,柱状细胞呈现更复杂的组织结构类型,如出现发育好的徽乳头、rigid细胞桥,拱形、筛孔状或开窗状增生,细胞排列丧失极向。中-重度不典型柱状细胞增生归在不典型导管增生似乎更合适,也可称为导管上皮内瘤变1B(DIN1B)。某些病例和低级别导管原位癌不好区分。
通常所指的柱状细胞病变是上述前3种,即柱状细胞变/增生和不典型柱状细胞变/增生(后者即WHO中称的平坦上皮的不典型性)。2003年版WHO乳腺肿瘤病理与遗传学分类把上述第4种,即中-重度不典型柱状细胞增生归在不典型导管增生中,和传统的看法类同。应该强调的是,柱状细胞病变在同一乳腺病变、同一TDLUs、甚至在同一腺管,经常和其他病变共存(包括不典型导管增生和导管原位癌),它的存在并不影响其他病变的诊断。
3.鉴别诊断[1-11]
在出现不典型性柱状细胞变/增生(平坦上皮不典型性)时,一定要多切片,不要遗漏了不典型导管增生,特别是导管原位癌的成分。
3.1 不典型导管增生和低级别导管内癌 出现结构的不典型性时(如乳头状、筛状),应考虑不典型导管增生或低级别导管内癌的诊断。不典型导管增生具有增生和导管内癌两种细胞形态学特点,而低级别导管内癌必须具备导管内癌的全部特点,累及2个以上甚至更多的导管(>2mm)。
3.2 粘附型(clinging)导管内癌 低级别(单形性)粘附型导管内癌和不典型性柱状细胞变/增生(平坦上皮的不典型性)的鉴别十分困难,2003年版WHO乳腺肿瘤病理与遗传学分类视平坦上皮不典型性(不典型柱状细胞变/增生)与单形性粘附性癌为同一类病变。和多形性粘附性癌(高核级,多形性明显)则容易鉴别。
3.3 囊性高分泌增生/癌 腺管的囊状扩张较柱状细胞病变更显著,腔内充满明显匀质甲状腺胶质样分泌物,内衬细胞有增生到导管内癌的不同改变,钙化少见。
3.4 不典型小叶增生 传统的不典型小叶增生具有普通增性和小叶原位癌两种细胞形态,和柱状细胞化生不同。
3.5 小叶原位癌 缺乏腺泡囊性扩大和衬覆柱状细胞的特点。
3.6 小叶癌化(具有顶浆分泌胞突) 具有顶浆分泌胞突的小叶癌化和盲管性腺病低倍镜下有比较类似的改变,扩大的腺管内被覆单层细胞,有胞突。高倍镜前者细胞多形性和异型明显,核染色质粗糙,核仁明显,核膜增厚不规则。
3.7假分泌增性伴囊性高分泌增生 有分泌性改变。
3.8大汗腺化生 细胞大,更呈立方状,胞质嗜酸性颗粒状,核圆中位,核仁更突出。3.9 粘液囊肿样病变 缺乏柱状上皮和胞突,常有间质粘液湖。
4.临床病理意义[12-16]
4.1病理学研究 有些人观察到不典型柱状细胞病变常伴有导管原位癌及某些类型的浸润性癌(特别是小管癌)。Oyama等人报道了21例称为不典型囊性小叶的病变,发现有导管内癌(36%)比没有导管内癌(3%)的标本更常出现这类病变。而且发现两种病变非常邻近。Weidner等描写了一种内衬1-2层柱状细胞并具有胞突的小扩张性导管病变类似于小管癌,他们认为这种病变是一种低级别导管内癌。Goldstein等发现内衬不典型细胞并具有大汗腺样胞突的小扩张性导管病变伴有低级别导管内癌及小管癌。我们的观察也有类似的发现。
此外,也有人发现柱状细胞病变与导管内癌和/或小管癌的细胞学、免疫表型和基因学相类似。在16例同时具有不典型囊性小叶和低级别导管内癌的标本中,Oyama等人发现在某些标本中,不典型囊性小叶细胞学上和分化好的导管内癌的细胞类似。其他学者也观察到,某些柱状细胞病变中的在细胞学上类似于某些导管内癌或小管癌细胞。Oyama等人还发现,两者都有ER、PR、keratin 19、cyclin D1阳性表达。Moinfar等发现9/13例DIN(平坦单形性)在所研究的8个位点上存在1个或多个位点的杂合子缺失,这种基因改变和导管原位癌或浸润癌相同。
鉴于目前的研究发现,至少某些不典型柱状细胞病变(平坦上皮不典型性)是肿瘤性增生,可能是低级别导管内癌的癌前期或最早期形态学表现,或者是浸润癌(特别是小管癌)的前期改变。虽然病理学研究己经形成了一个生物学看法,但是验证上述观点的临床随访研究资料报道的还不多。
4.2 临床随访观察 近期只有2宗临床随访研究的报道,强调了不典型柱状细胞病变(平坦上皮不典型性)的临床意义。Eusebi等复查一组9000多例诊断为良性病变的乳腺活检,有25例确定为平坦单形性(低核级型) “粘附性癌”,随访19.2年后,其中只有1例局部复发(不能肯定是因为切除不当,还是真正的复发),没有1例发展为浸润性癌。另外一组59例低核级型“粘附性癌” ,随访5.4年,没有1例复发或发展为浸润性癌。有限的随访资料指出,单形性(低核级型) “粘附性癌”(可称为平坦上皮不典型性或不典型柱状细胞变/增生)复发或发展为浸润性癌的可能性极低,然而临床随访研究并没有比较好地解决平坦上皮不典型性和乳腺癌的关系这一问题。
关于柱状细胞病变的手术处理问题有不同的看法。有学者认为,针穿刺活检中的柱状细胞变/增生,除了随访观察外,没有必要再进行病变切除。相反,针穿刺活检诊断为不典型柱状细胞变/增生(平坦上皮不典型性)行病变切除后,近1/4-1/3的病例发现有更严重的病变,因此不典型柱状细胞变/增生(平坦上皮不典型性)需要进行常规病变切除术。但是没有资料指出,切除活检标本中有不典型柱状细胞变/增生(平坦上皮不典型性)需要进一步的病理评估或其他的治疗。然而,有不典型柱状细胞病变(平坦上皮不典型性)存在的病例一定要多切片,仔细寻找具有不典型导管增生或导管原位癌诊断特点的病变。当不典型柱状细胞病变(平坦上皮不典型性)的背景中,有达到不典型导管增生或导管原位癌诊断标准的病变时,病人的处置似应该十分谨慎,不要轻意地按不典型导管增生或导管原位癌的方式进行处理。但也有人认为,不典型柱状细胞病变(平坦上皮不典型性)中存在有类似或和导管原位癌相同细胞学特点的区域时,首先应该根据导管原位癌的大小范围来决定是否要扩大切除,其次如果切缘有不典型柱状细胞病变,也需要进一步的外科治疗。还有的人认为伴有细胞学不典型性的柱状细胞变(平坦上皮不典型性)是低级别导管原位癌或粘附性癌的小叶癌化的一种表现,这类病变是导管原位癌的变型,而且应该按导管原位癌处理。Schnitt认为,尽管伴不典型柱状细胞变/增生(平坦上皮不典型性)是肿瘤性病变,甚至某些地方和导管原位癌或小管癌类同,但是某些可信的临床随访研究己经指出,不典型柱状细胞变发展成为低级别导管原位癌的危险性是很小的,因此病人按导管原位癌处理,实际上造成过治疗。就目前掌握的资料,我们比较赞同Schnitt的意见。
虽然近年的研究已经开始提供有关乳腺柱状细胞病变的生物学和临床意义的信息,但是仍需要进一步的形态学、免疫表型和基因学研究,更好地去确定不同类型柱状细胞病变的相互关糸,以及和导管原位癌、浸润性乳腺癌的关糸。

- 当你有选择的时候,不是选择正确的,而是选择不让你后悔的!
| 以下是引用sslm在2007-7-23 8:07:00的发言: 不谈切片了,谈概念.非典型性导管增生或导管原位癌两个诊断并无本质的区别,可以都归入高级别导管上皮内瘤变,或分别用腺病3或4级.按照新的WHO分类,都是癌前病变.但如果只用一个"癌"或恶性作诊断,就全错了,因那是指浸润性癌. |
如果用导管上皮内肿瘤(DIN)分类,非典型导管增生为DIN1B,导管原位癌 低级别为DIN1C、中间级别为DIN2 、高高级别为DIN3。不能说“可以都归入高级别导管上皮内瘤变”。
“腺病3级或4级”的分级方法不知道,请sslm老师讲解一下好吗。
只用一个“癌”字作诊断是不对,但可以看出是他们将导管内癌的缩写吧。
以上仅是个人的理解而已也可能不正确可以讨论。

- 博学之,审问之,慎思之,明辨之,笃行之。











 所有老师
所有老师