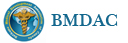| 图片: | |
|---|---|
| 名称: | |
| 描述: | |
- 活检后回顾,请指出不足。
-
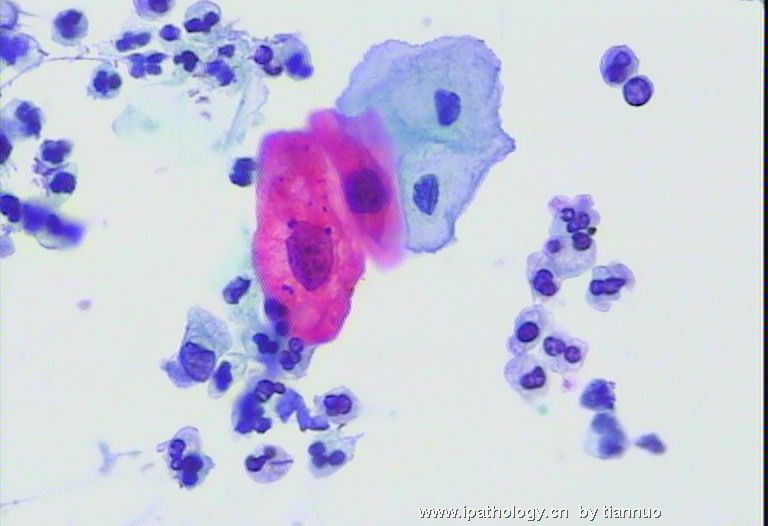
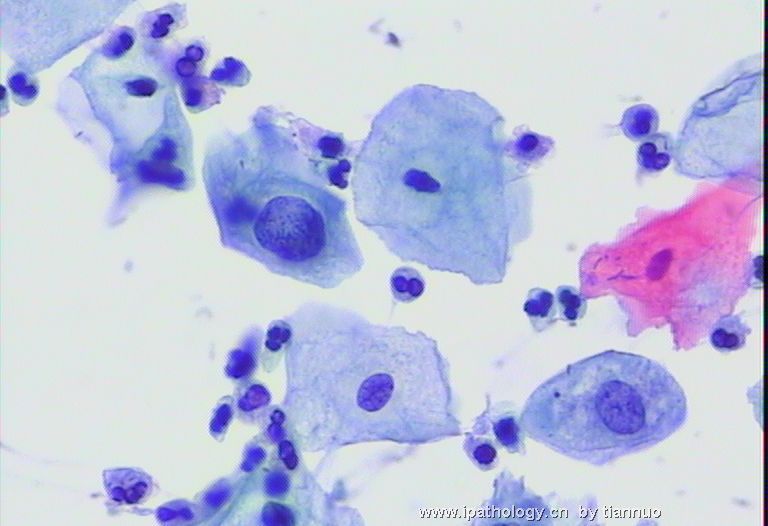
25岁,体检,图1.2.3细胞溶解,不能排除ASC-UC,建议三月后复查。
图4.5.6 三月后复查 ,报:LSIL。建议活检。
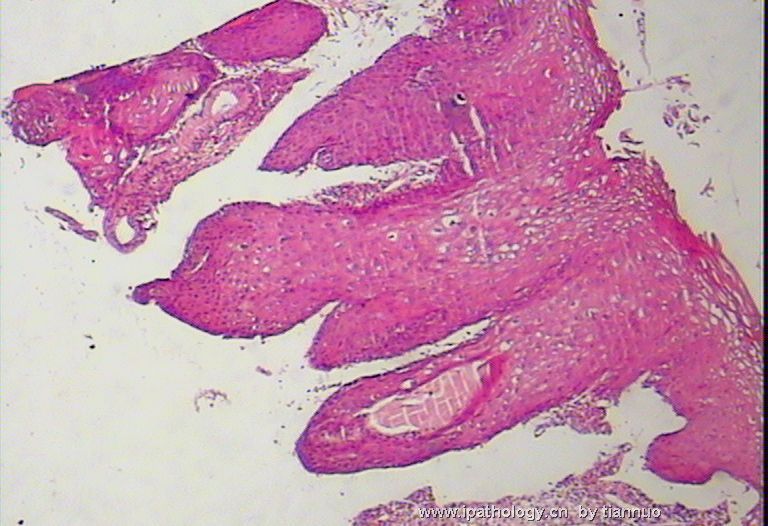
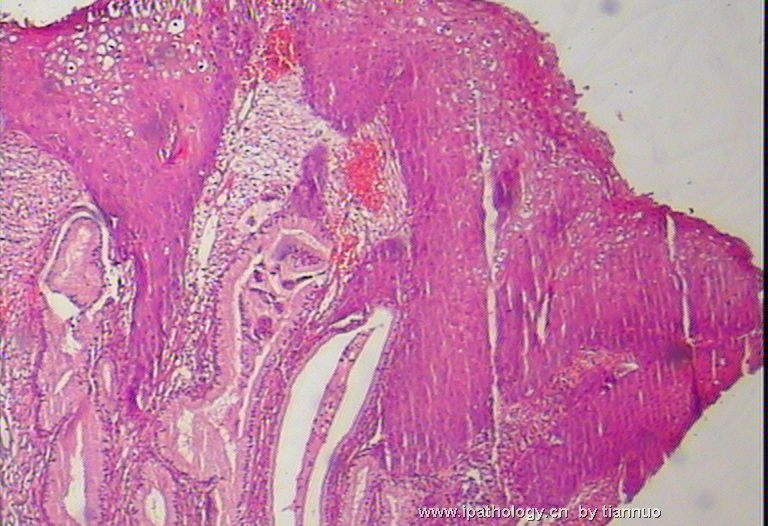
图7.8.9.10,活检后,报CIN1; 下面该怎么办?HPV分型检测?还是随访?还是。。。。。?
名称:图1
描述:图1
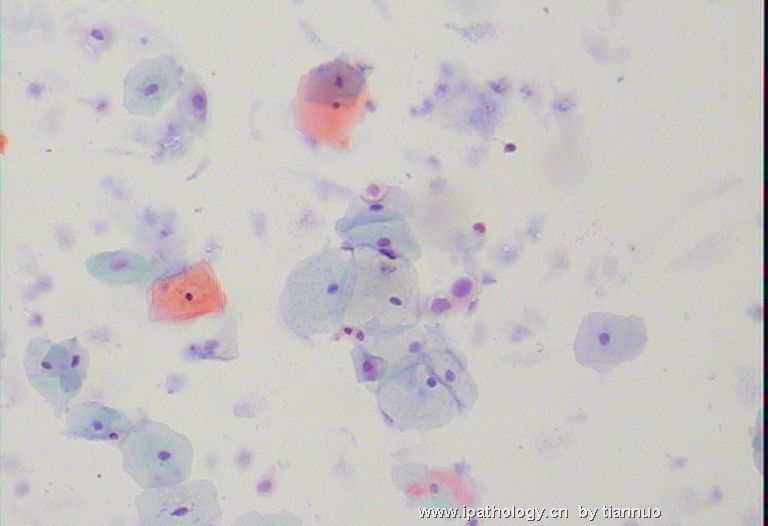
名称:图2
描述:图2

名称:图3
描述:图3
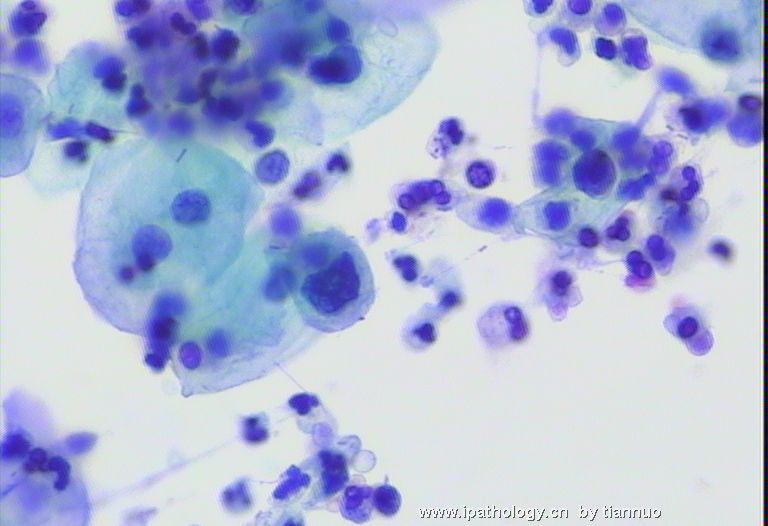
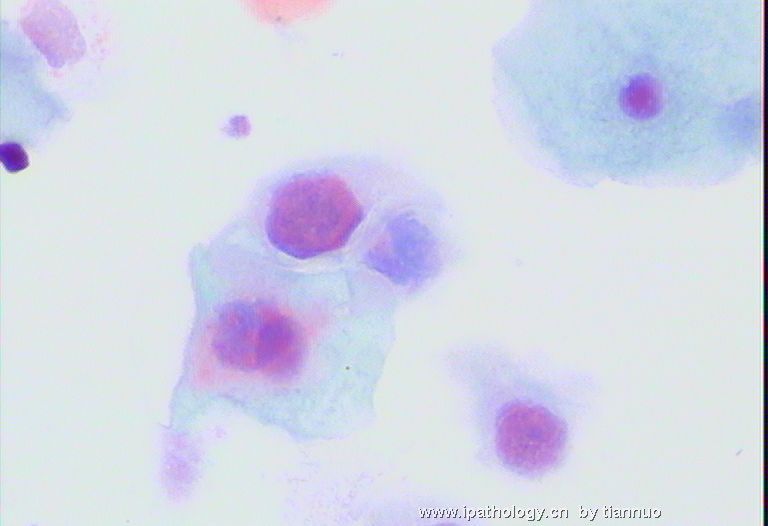
名称:图4
描述:图4
名称:图5
描述:图5
名称:图6
描述:图6
名称:图7
描述:图7
名称:图8
描述:图8
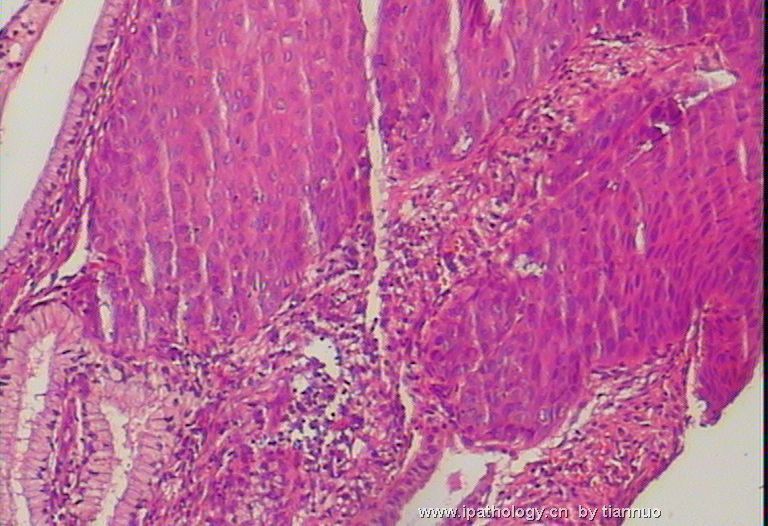
名称:图9
描述:图9
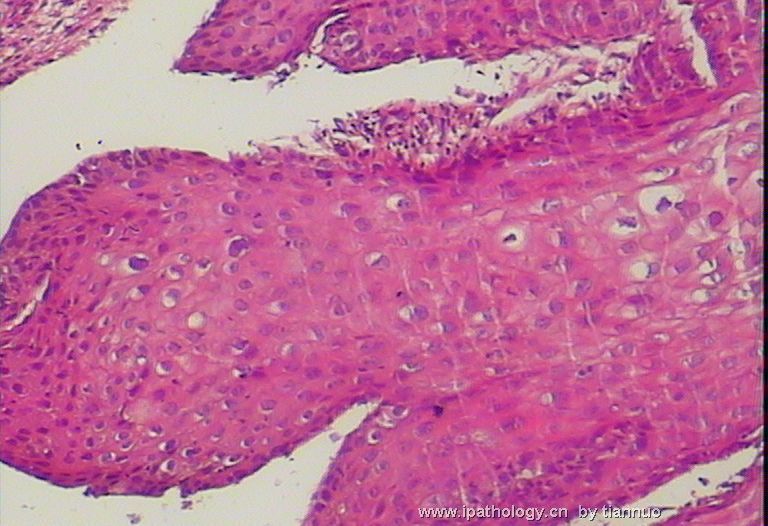
名称:图10
描述:图10
标签:
-
本帖最后由 于 2007-05-03 14:19:00 编辑
×参考诊断
LSIL
-
TBS诊断系统要点(转)
TBS诊断系统要点
TBS报告主要包括三部分内容
Ø 标本评估
Ø 具体描述镜下所见
Ø 总体诊断
A、标本评估
l 满意
l 不满意
满 意 标 准
1. 标本有标记,合格的含有详细临床资料的申请单;
2. 鳞状上皮细胞量:CP>8000~10000(15/HP)
LBP>5000(10/HP)
3. 柱状上皮细胞数量:CP>5/堆×2 或10/堆×1
LBP>10个以上
4. 未见柱状上皮细胞需化生细胞(成熟或不成熟)>10/堆;
5. 及时固定、送检。
注:萎缩细胞不作颈管及化生细胞评估。
B、总 体 诊 断
未见上皮内病变/恶性细胞(NILM)
其它
上皮细胞异常
a. 鳞状上皮异常
b. 腺上皮异常
未见上皮内病变/恶性细胞(NILM)
详细描述:
微生物
其它非肿瘤性所见
反应性细胞改变
子宫切除后出现腺细胞
萎缩、管状化生、角化异常
阴道变异菌感染
诊断标准:
1. 线索细胞 >60~70%,PH>4.5 考虑细菌性阴道炎
2. 上皮细胞间(背景)可见大量球杆菌
反应性细胞改变
1、炎症反应性细胞改变
2、萎缩反应性细胞改变(伴或不伴炎症)
3、放疗反应性细胞改变
4、理疗后改变
5、滤泡性宫颈炎
诊断标准:与炎症有关的反应性细胞改变(包括典型的修复)
(1)鳞状细胞核增大,是正常中层细胞核的1-2倍或较多。颈管细胞核增大可以更多
(2)双核或多核可见
(3)核膜光滑、均匀
(4)核淡染或轻微深染,染色质细颗粒状、分布均匀显著的单个或多个核仁可以存在
(5)胞浆可以显示出多彩、空泡或核周晕、甚至核周空洞(无周边胞浆增厚)
相似的改变可以在鳞状化生细胞见到。
与放疗有关的反应性改变
(1)显著增加但核浆比例无增加,畸形细胞可以出现
(2)增大的核可以显示退变(核苍白、皱缩或染色质结构不清、核内空泡)
(3)核大小可以不同,一些细胞群中既可有增大的又可有正常大小的核
(4)双核、多核常见,核染色可以轻度增加
(5)如果同时存在有修复,可以存在显著的单个或多个核仁
(6)可见空泡状或多彩的胞浆
与IUD相关的反应性改变
(1)细胞可以单个散在,也可以成团,细胞团常有5-15个细胞
(2)胞浆量不同, 常有大的胞浆空泡使核的位置改变而使细胞呈印戒状表现
(3)有时单个上皮细胞核增大、核浆比例高
(4)核退变常明显, 核仁可以显著
(5)相似于砂粒体的钙化可以不同程度的存在
萎缩(有或无炎症)
(1)主要为外底层细胞,可以单个散在或单层平铺、保持良好的极向
(2)核可以增大到正常中层细胞核的3-5倍、可以 有轻度深染和增长、染色质分布均匀
(3)可以有裸核(由外底层细胞胞浆溶解产生)
(4)可以存在退变的胞浆桔黄或嗜伊红染色、核固缩的外底层细胞和不同形状、大小的组织细胞及有丰富的炎性渗出物及相似于肿瘤样素质的嗜碱性颗粒状背景
(5)外底层细胞或浓缩的粘液也可形成嗜碱性无定形物
角化不良
细胞表现为小多角形或圆形,相似于缩小的表层细胞,可以单个散在或排列成层或成细胞珠。细胞浆常染为桔黄色,也可以是黄色、红色、甚或是兰色,有中位固缩核,有些核也可以较透亮,常与过度角化共存。角化不良出现多形性表现—核和浆的大小和形态不同,称为多形性角化不良或非典型角化不良(ASC)。
过度角化
细胞表现形态相似于表层细胞而无核,核的部位可有一苍白区,胞浆可以染为黄色、橘黄或粉红色。有核的颗粒层细胞也可以出现,相似于正常表层细胞但在胞浆里有小的,黑兰色的透明角质颗粒。
其 它
v 宫内膜细胞>或=40岁
v 子宫切除后出现腺上皮细胞
40岁以后如果不在月经增生期或绝经,宫内膜细胞出现可以是良性宫内膜病变、激素改变影响或宫内膜上皮不正常(仅少数病例)。
40岁以下的妇女极少有宫内膜病理表现。
大多数患有宫内膜腺癌的妇女有出血症状,而少数患宫内膜腺癌无症状的妇女,涂片中的宫内膜细胞是仅有的不正常发现。
患宫内膜腺癌的危险因素,如临床症状、月经史、激素治疗和绝经情况对于个体妇女来说还不明确。
上皮细胞不正常
(一) 鳞状上皮细胞不正常
⒈ 非典型鳞状细胞 (Atypical squamous cells,ASC)
⑴非典型鳞状细胞, 意义不明 (Atypical squamous cells of undetermined significance,ASC-US)
⑵非典型鳞状细胞,不除外上皮内高度病变 (Atypical squamous cells,cannot exclude HSIL, ASC-H)
⒉ 鳞状上皮内病变 (Squamous Intraepithelial Lesion,SIL)
⑴鳞状上皮内低度病变 (Low-grade squamous Intraepithelial Lesion,LSIL)
⑵鳞状上皮内高度病变 (High- grade squamous Intraepithelial Lesion,HSIL)
⒊ 鳞状细胞癌 (Squamous cell carcinoma,SCC)
非典型鳞状上皮细胞(ASC)
● ASC-US
● ASC-H
ASC-US主要包括:
1、HPV证据不足又不除外
2、不典型化生
3、不典型修复
4、放疗反应
5、角化不良细胞
6、其他刺激后细胞改变
ASC-US诊断注意事项
1、一般认为ASC报告量<筛查样本的5% <上皮病变+恶性病变
2、报告后应提出建议并复查
3、ASC是TBS报告最受到争议的一栏,曾被人称为“垃圾桶”
诊断标准:
核增大是正常中层鳞状细胞核的2.5-3(约35um)倍核浆比例轻度增加,轻微的染色质增多、分布不规则或核的形状不规则
有致密桔黄色胞浆的不典型角化不良细胞常见
在液基标本中ASC-US细胞与在常规涂片中相似,但可以较大,较扁平。
ASC-H(2004版TBS报告新提出的概念)
诊断标准:
两种类型:
①不典型不成熟化生型
常单个散在或呈小的细胞碎片(<10个细胞),(在常规涂片这些细胞也可见于粘液湖中), 大小与化生细胞一致,核是正常化生细胞核的1.5-2.5倍,核浆比例接近HSIL,核不正常,如染色增多、染色质不规则和核形状局部不规则不如HSIL明显。
②拥挤细胞片 拥挤的细胞片、核极性紊乱或难以辩认有鳞状分化的特点(多角形的细胞、有致密的胞浆和有明鲜的线性边缘)。
鳞状上皮内病变
● LSIL
● HSIL
● SQCA
低级别鳞状上皮内病变(LSIL)
诊断标准:
细胞单个散在或成片排列,胞界清。不正常改变一般限于中、表层鳞状细胞,有丰富的、成熟的胞浆和明确的胞界。核增大、至少是正常中层细胞核的3倍、大小和形状可以有不同,核浆比例升高, 可有双核或多核。染色质增多、常是粗颗粒状、均匀分布,亦可表现得模糊不清或致密、不透明。核仁一般不存在,如果存在也不明显。核膜常有轻微不规模则,但也可以光滑。胞浆可以有特征性的改变—挖空或是厚的、角化的。对挖空细胞和桔黄色的角化细胞,核必须符合上述改变,有核周空腔而无核改变者不符合低度病变的诊断。
注:1. LSIL=CINⅠ
2. HPV感染包括在LSIL范围内。
HPV感染后细胞改变(湿疣细胞学)
Ø 在TBS报告属于LSIL范围
Ø 形态特点: 核周空穴细胞(“挖空细胞”)
角化不良细胞
湿疣外底层细胞
高级别鳞状上皮内病变(HSIL)
包含内容:
1. CIN Ⅱ-Ⅲ
2. 原位鳞状细胞癌
3. 不除外早期浸润癌
诊断标准:
细胞单个散在或成片或合体状排列,深染的细胞团应该仔细评价。不正常的细胞较低度病变细胞小而不成熟。细胞大小不同,可以从相似于低度病变大小的细胞到十分小的基底型细胞。核增大程度与低度病变相同或较小,但胞浆面积下降,核浆比例显箸上升。染色质明显增多、颗粒或细或粗、均匀分布。 核膜十分不规则,呈锯齿状或有裂隙。 一般无核仁,当高度病变累及颈管腺体时可见核仁。 胞浆可以不成熟,花边状或脆弱的或致密化生的,也可以是成熟和致密角化的。
原位癌与浸润癌细胞病理学鉴别
• 大而明显的核仁;
• 副染色质区透亮,染色质贴边,核膜增厚;
• 肿瘤样坏死背景。
鳞状细胞癌
Ø 角化型
Ø 非角化型
诊断标准:
腺上皮异常
AGC (宫颈、宫内膜、腺细胞)
AGC-N (倾向病变)
AIS
ADCA
非典型颈管细胞 细胞呈片状或条索状排列,有些拥挤、核重叠。核增大到正常颈管细胞核的3-5倍、大小和形状有一些不同,核浆比例增加,染色质轻度增多。核仁可以存在,核分裂像少见。胞浆丰富,胞界常可辩认。
非典型宫内膜细胞 细胞呈小群出现,每群常5-10个,核较正常宫内膜细胞增大。染色质轻度增多,可以有小核仁。胞浆少,有时有空泡,胞界不清。
腺原位癌(AIS)
诊断标准:细胞排列呈片状、团块状、条索状和玫瑰花样,核拥挤、重叠失去蜂窝状排列。单个不正常细胞不常见。一些细胞有明确的柱状表现,细胞团有栅栏状的核排列,有细胞核和胞浆尾从细胞团周围突出,呈现羽毛状的边缘。核增大,大小不一,卵圆形或增长、成层,核浆比例增加 。核染色质增多、均匀分布,有特征的粗颗粒状染色质。核仁常小或不明显,核分裂像和凋亡体常见。 胞浆量和细胞内粘液减少。涂片背景无肿瘤素质, 如果同时存在鳞状病变,不正常的鳞状细胞可以存在。
注:1. 相关探讨文章多,现为热点问题;
2. 争议多,难度大。
腺 癌
ü 宫颈腺癌
ü 宫内膜腺癌
诊断标准:
注:1. 两者鉴别困难;
2. 含腺鳞癌或腺癌鳞化。
妇科医生取样指南
1、取材尽可能避开经期,取材前24小时不上药,不冲洗、不过性生活。
2、分泌物较多时,可在取材前用棉签轻轻粘去,不可用力擦。
3、取材应在直接观察下进行,保证宫颈刷对所取部位有一定的压力,
宫颈刷的尖端放入颈管的外口,以取得足够的细胞成分。
4、取样过程中宫颈出血明显时,应立即停止。
5、在一般情况下尽量避免短期内(小于三小时)重复取材,以免出现
假阴性结果。
6、申请单填写应尽量完全,字迹工整,尽可能提供相关的临床信息。
宫颈CIN发生的危险因素
有多个性伴侣的妇女或其男性伴侣有多个性伴侣。
初次性交年龄低的妇女。
其男性性伴有其他患宫颈癌的性伴。
曾患有HPV感染或尖锐湿疣的妇女。
曾患有HSV感染的妇女。
HIV感染的妇女。
有性传播疾病的妇女。
有免疫过度的妇女(如器官移植后)
吸烟及过度饮酒的妇女。
有宫颈CIN或患有宫颈、子宫内膜、阴道或外阴癌的妇女。
经济状况低下的妇女。
液基细胞学检查后的临床处理原则
NILM
非高危人群——1-2年复查
强烈要求者或高危人群——加测HC2
阴性 ——1-2年复查
阳性—— 相应治疗后一年复查
ASC
4-6月后复查,阴性者正常追随
HC2检测,阴性者同上,阳性者行Col检查并活检
ASC—H建议即行Col检查并相应处理
LSIL
Col+Bio
HC2检测
Leep不常规用于LSIL
HSIL
Col+Bio确认后做相应处理
Bio后若仅为CINI4-6月复查
Bio确认为HSIL则行宫颈锥切
AGCUS
包括AGC和AIS
建议Col+Bio
年龄大于35周岁并有不明原因阴道出血应行诊断性刮宫
HC2检测一般认为意义不大
值得商讨的情况
LSIL或CINII是否行宫颈锥切
以LEEP取代多点活检
多点活检取代诊断性锥切(尚未生育且可见移形带)
几种不恰当的处理
宫颈菜花样或溃疡样改变行液基细胞学检查
诊断性LEEP应用于CIN病理的ASCUS中
TBS描述(+)活检(-)放弃追随
TBS结果(+)而未经阴道镜检即手术
已做宫颈细胞学检查后未间隔一月重复检查
TBS报告主要包括三部分内容
Ø 标本评估
Ø 具体描述镜下所见
Ø 总体诊断
A、标本评估
l 满意
l 不满意
满 意 标 准
1. 标本有标记,合格的含有详细临床资料的申请单;
2. 鳞状上皮细胞量:CP>8000~10000(15/HP)
LBP>5000(10/HP)
3. 柱状上皮细胞数量:CP>5/堆×2 或10/堆×1
LBP>10个以上
4. 未见柱状上皮细胞需化生细胞(成熟或不成熟)>10/堆;
5. 及时固定、送检。
注:萎缩细胞不作颈管及化生细胞评估。
B、总 体 诊 断
未见上皮内病变/恶性细胞(NILM)
其它
上皮细胞异常
a. 鳞状上皮异常
b. 腺上皮异常
未见上皮内病变/恶性细胞(NILM)
详细描述:
微生物
其它非肿瘤性所见
反应性细胞改变
子宫切除后出现腺细胞
萎缩、管状化生、角化异常
阴道变异菌感染
诊断标准:
1. 线索细胞 >60~70%,PH>4.5 考虑细菌性阴道炎
2. 上皮细胞间(背景)可见大量球杆菌
反应性细胞改变
1、炎症反应性细胞改变
2、萎缩反应性细胞改变(伴或不伴炎症)
3、放疗反应性细胞改变
4、理疗后改变
5、滤泡性宫颈炎
诊断标准:与炎症有关的反应性细胞改变(包括典型的修复)
(1)鳞状细胞核增大,是正常中层细胞核的1-2倍或较多。颈管细胞核增大可以更多
(2)双核或多核可见
(3)核膜光滑、均匀
(4)核淡染或轻微深染,染色质细颗粒状、分布均匀显著的单个或多个核仁可以存在
(5)胞浆可以显示出多彩、空泡或核周晕、甚至核周空洞(无周边胞浆增厚)
相似的改变可以在鳞状化生细胞见到。
与放疗有关的反应性改变
(1)显著增加但核浆比例无增加,畸形细胞可以出现
(2)增大的核可以显示退变(核苍白、皱缩或染色质结构不清、核内空泡)
(3)核大小可以不同,一些细胞群中既可有增大的又可有正常大小的核
(4)双核、多核常见,核染色可以轻度增加
(5)如果同时存在有修复,可以存在显著的单个或多个核仁
(6)可见空泡状或多彩的胞浆
与IUD相关的反应性改变
(1)细胞可以单个散在,也可以成团,细胞团常有5-15个细胞
(2)胞浆量不同, 常有大的胞浆空泡使核的位置改变而使细胞呈印戒状表现
(3)有时单个上皮细胞核增大、核浆比例高
(4)核退变常明显, 核仁可以显著
(5)相似于砂粒体的钙化可以不同程度的存在
萎缩(有或无炎症)
(1)主要为外底层细胞,可以单个散在或单层平铺、保持良好的极向
(2)核可以增大到正常中层细胞核的3-5倍、可以 有轻度深染和增长、染色质分布均匀
(3)可以有裸核(由外底层细胞胞浆溶解产生)
(4)可以存在退变的胞浆桔黄或嗜伊红染色、核固缩的外底层细胞和不同形状、大小的组织细胞及有丰富的炎性渗出物及相似于肿瘤样素质的嗜碱性颗粒状背景
(5)外底层细胞或浓缩的粘液也可形成嗜碱性无定形物
角化不良
细胞表现为小多角形或圆形,相似于缩小的表层细胞,可以单个散在或排列成层或成细胞珠。细胞浆常染为桔黄色,也可以是黄色、红色、甚或是兰色,有中位固缩核,有些核也可以较透亮,常与过度角化共存。角化不良出现多形性表现—核和浆的大小和形态不同,称为多形性角化不良或非典型角化不良(ASC)。
过度角化
细胞表现形态相似于表层细胞而无核,核的部位可有一苍白区,胞浆可以染为黄色、橘黄或粉红色。有核的颗粒层细胞也可以出现,相似于正常表层细胞但在胞浆里有小的,黑兰色的透明角质颗粒。
其 它
v 宫内膜细胞>或=40岁
v 子宫切除后出现腺上皮细胞
40岁以后如果不在月经增生期或绝经,宫内膜细胞出现可以是良性宫内膜病变、激素改变影响或宫内膜上皮不正常(仅少数病例)。
40岁以下的妇女极少有宫内膜病理表现。
大多数患有宫内膜腺癌的妇女有出血症状,而少数患宫内膜腺癌无症状的妇女,涂片中的宫内膜细胞是仅有的不正常发现。
患宫内膜腺癌的危险因素,如临床症状、月经史、激素治疗和绝经情况对于个体妇女来说还不明确。
上皮细胞不正常
(一) 鳞状上皮细胞不正常
⒈ 非典型鳞状细胞 (Atypical squamous cells,ASC)
⑴非典型鳞状细胞, 意义不明 (Atypical squamous cells of undetermined significance,ASC-US)
⑵非典型鳞状细胞,不除外上皮内高度病变 (Atypical squamous cells,cannot exclude HSIL, ASC-H)
⒉ 鳞状上皮内病变 (Squamous Intraepithelial Lesion,SIL)
⑴鳞状上皮内低度病变 (Low-grade squamous Intraepithelial Lesion,LSIL)
⑵鳞状上皮内高度病变 (High- grade squamous Intraepithelial Lesion,HSIL)
⒊ 鳞状细胞癌 (Squamous cell carcinoma,SCC)
非典型鳞状上皮细胞(ASC)
● ASC-US
● ASC-H
ASC-US主要包括:
1、HPV证据不足又不除外
2、不典型化生
3、不典型修复
4、放疗反应
5、角化不良细胞
6、其他刺激后细胞改变
ASC-US诊断注意事项
1、一般认为ASC报告量<筛查样本的5% <上皮病变+恶性病变
2、报告后应提出建议并复查
3、ASC是TBS报告最受到争议的一栏,曾被人称为“垃圾桶”
诊断标准:
核增大是正常中层鳞状细胞核的2.5-3(约35um)倍核浆比例轻度增加,轻微的染色质增多、分布不规则或核的形状不规则
有致密桔黄色胞浆的不典型角化不良细胞常见
在液基标本中ASC-US细胞与在常规涂片中相似,但可以较大,较扁平。
ASC-H(2004版TBS报告新提出的概念)
诊断标准:
两种类型:
①不典型不成熟化生型
常单个散在或呈小的细胞碎片(<10个细胞),(在常规涂片这些细胞也可见于粘液湖中), 大小与化生细胞一致,核是正常化生细胞核的1.5-2.5倍,核浆比例接近HSIL,核不正常,如染色增多、染色质不规则和核形状局部不规则不如HSIL明显。
②拥挤细胞片 拥挤的细胞片、核极性紊乱或难以辩认有鳞状分化的特点(多角形的细胞、有致密的胞浆和有明鲜的线性边缘)。
鳞状上皮内病变
● LSIL
● HSIL
● SQCA
低级别鳞状上皮内病变(LSIL)
诊断标准:
细胞单个散在或成片排列,胞界清。不正常改变一般限于中、表层鳞状细胞,有丰富的、成熟的胞浆和明确的胞界。核增大、至少是正常中层细胞核的3倍、大小和形状可以有不同,核浆比例升高, 可有双核或多核。染色质增多、常是粗颗粒状、均匀分布,亦可表现得模糊不清或致密、不透明。核仁一般不存在,如果存在也不明显。核膜常有轻微不规模则,但也可以光滑。胞浆可以有特征性的改变—挖空或是厚的、角化的。对挖空细胞和桔黄色的角化细胞,核必须符合上述改变,有核周空腔而无核改变者不符合低度病变的诊断。
注:1. LSIL=CINⅠ
2. HPV感染包括在LSIL范围内。
HPV感染后细胞改变(湿疣细胞学)
Ø 在TBS报告属于LSIL范围
Ø 形态特点: 核周空穴细胞(“挖空细胞”)
角化不良细胞
湿疣外底层细胞
高级别鳞状上皮内病变(HSIL)
包含内容:
1. CIN Ⅱ-Ⅲ
2. 原位鳞状细胞癌
3. 不除外早期浸润癌
诊断标准:
细胞单个散在或成片或合体状排列,深染的细胞团应该仔细评价。不正常的细胞较低度病变细胞小而不成熟。细胞大小不同,可以从相似于低度病变大小的细胞到十分小的基底型细胞。核增大程度与低度病变相同或较小,但胞浆面积下降,核浆比例显箸上升。染色质明显增多、颗粒或细或粗、均匀分布。 核膜十分不规则,呈锯齿状或有裂隙。 一般无核仁,当高度病变累及颈管腺体时可见核仁。 胞浆可以不成熟,花边状或脆弱的或致密化生的,也可以是成熟和致密角化的。
原位癌与浸润癌细胞病理学鉴别
• 大而明显的核仁;
• 副染色质区透亮,染色质贴边,核膜增厚;
• 肿瘤样坏死背景。
鳞状细胞癌
Ø 角化型
Ø 非角化型
诊断标准:
腺上皮异常
AGC (宫颈、宫内膜、腺细胞)
AGC-N (倾向病变)
AIS
ADCA
非典型颈管细胞 细胞呈片状或条索状排列,有些拥挤、核重叠。核增大到正常颈管细胞核的3-5倍、大小和形状有一些不同,核浆比例增加,染色质轻度增多。核仁可以存在,核分裂像少见。胞浆丰富,胞界常可辩认。
非典型宫内膜细胞 细胞呈小群出现,每群常5-10个,核较正常宫内膜细胞增大。染色质轻度增多,可以有小核仁。胞浆少,有时有空泡,胞界不清。
腺原位癌(AIS)
诊断标准:细胞排列呈片状、团块状、条索状和玫瑰花样,核拥挤、重叠失去蜂窝状排列。单个不正常细胞不常见。一些细胞有明确的柱状表现,细胞团有栅栏状的核排列,有细胞核和胞浆尾从细胞团周围突出,呈现羽毛状的边缘。核增大,大小不一,卵圆形或增长、成层,核浆比例增加 。核染色质增多、均匀分布,有特征的粗颗粒状染色质。核仁常小或不明显,核分裂像和凋亡体常见。 胞浆量和细胞内粘液减少。涂片背景无肿瘤素质, 如果同时存在鳞状病变,不正常的鳞状细胞可以存在。
注:1. 相关探讨文章多,现为热点问题;
2. 争议多,难度大。
腺 癌
ü 宫颈腺癌
ü 宫内膜腺癌
诊断标准:
注:1. 两者鉴别困难;
2. 含腺鳞癌或腺癌鳞化。
妇科医生取样指南
1、取材尽可能避开经期,取材前24小时不上药,不冲洗、不过性生活。
2、分泌物较多时,可在取材前用棉签轻轻粘去,不可用力擦。
3、取材应在直接观察下进行,保证宫颈刷对所取部位有一定的压力,
宫颈刷的尖端放入颈管的外口,以取得足够的细胞成分。
4、取样过程中宫颈出血明显时,应立即停止。
5、在一般情况下尽量避免短期内(小于三小时)重复取材,以免出现
假阴性结果。
6、申请单填写应尽量完全,字迹工整,尽可能提供相关的临床信息。
宫颈CIN发生的危险因素
有多个性伴侣的妇女或其男性伴侣有多个性伴侣。
初次性交年龄低的妇女。
其男性性伴有其他患宫颈癌的性伴。
曾患有HPV感染或尖锐湿疣的妇女。
曾患有HSV感染的妇女。
HIV感染的妇女。
有性传播疾病的妇女。
有免疫过度的妇女(如器官移植后)
吸烟及过度饮酒的妇女。
有宫颈CIN或患有宫颈、子宫内膜、阴道或外阴癌的妇女。
经济状况低下的妇女。
液基细胞学检查后的临床处理原则
NILM
非高危人群——1-2年复查
强烈要求者或高危人群——加测HC2
阴性 ——1-2年复查
阳性—— 相应治疗后一年复查
ASC
4-6月后复查,阴性者正常追随
HC2检测,阴性者同上,阳性者行Col检查并活检
ASC—H建议即行Col检查并相应处理
LSIL
Col+Bio
HC2检测
Leep不常规用于LSIL
HSIL
Col+Bio确认后做相应处理
Bio后若仅为CINI4-6月复查
Bio确认为HSIL则行宫颈锥切
AGCUS
包括AGC和AIS
建议Col+Bio
年龄大于35周岁并有不明原因阴道出血应行诊断性刮宫
HC2检测一般认为意义不大
值得商讨的情况
LSIL或CINII是否行宫颈锥切
以LEEP取代多点活检
多点活检取代诊断性锥切(尚未生育且可见移形带)
几种不恰当的处理
宫颈菜花样或溃疡样改变行液基细胞学检查
诊断性LEEP应用于CIN病理的ASCUS中
TBS描述(+)活检(-)放弃追随
TBS结果(+)而未经阴道镜检即手术
已做宫颈细胞学检查后未间隔一月重复检查

- 朝气用在工作中,热情对待患者去,不屈不挠的韧性用在与学习上,低调做人放在心上。
-
本帖最后由 于 2007-05-03 16:36:00 编辑
液基细胞学检查后的临床处理原则
NILM
非高危人群——1-2年复查
强烈要求者或高危人群——加测HC2
阴性 ——1-2年复查
阳性—— 相应治疗后一年复查
ASC
4-6月后复查,阴性者正常追随
HC2检测,阴性者同上,阳性者行Col检查并活检
ASC—H建议即行Col检查并相应处理
LSIL
Col+Bio
HC2检测
Leep不常规用于LSIL
HSIL
Col+Bio确认后做相应处理
Bio后若仅为CINI4-6月复查
Bio确认为HSIL则行宫颈锥切
AGCUS
包括AGC和AIS
建议Col+Bio
年龄大于35周岁并有不明原因阴道出血应行诊断性刮宫
HC2检测一般认为意义不大
值得商讨的情况
LSIL或CINII是否行宫颈锥切
以LEEP取代多点活检
多点活检取代诊断性锥切(尚未生育且可见移形带)
几种不恰当的处理
宫颈菜花样或溃疡样改变行液基细胞学检查
诊断性LEEP应用于CIN病理的ASCUS中
TBS描述(+)活检(-)放弃追随
TBS结果(+)而未经阴道镜检即手术
已做宫颈细胞学检查后未间隔一月重复检查

- 朝气用在工作中,热情对待患者去,不屈不挠的韧性用在与学习上,低调做人放在心上。


 119老师回复的也很棒!
119老师回复的也很棒!