| 图片: | |
|---|---|
| 名称: | |
| 描述: | |
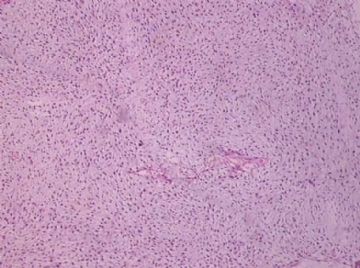
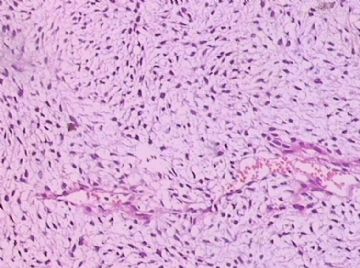
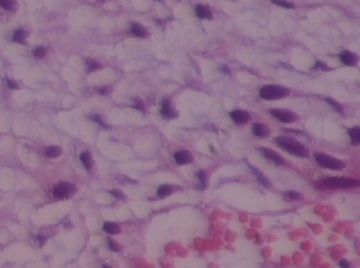
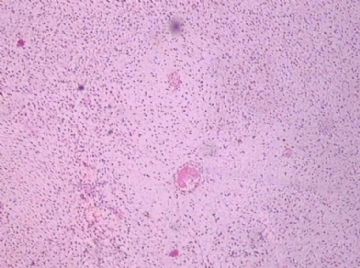
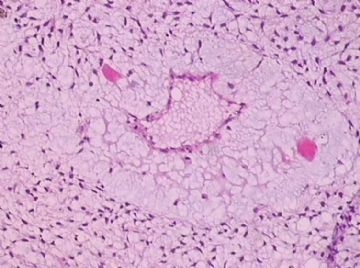
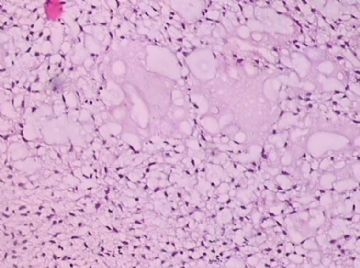
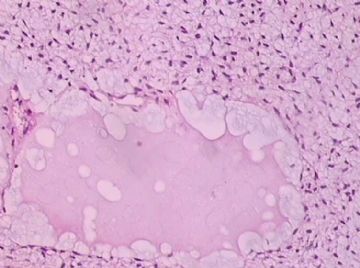
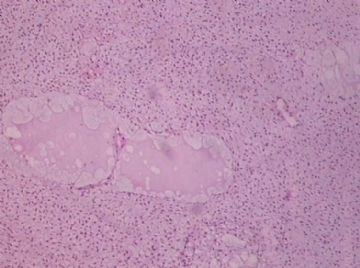
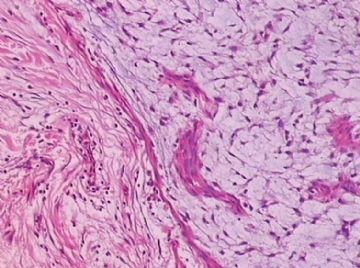
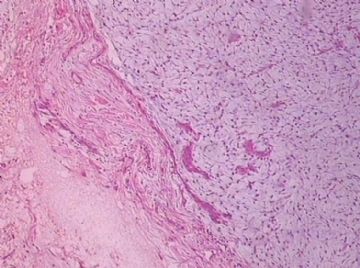
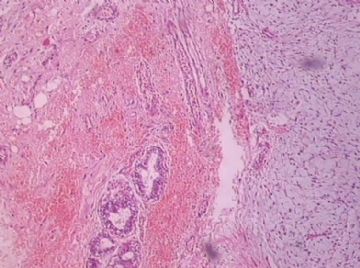
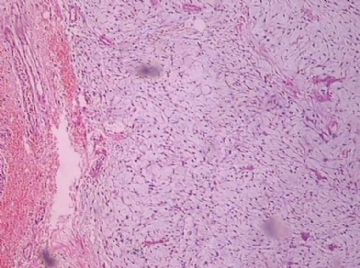
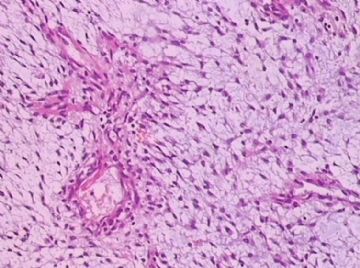
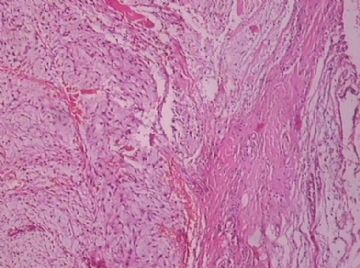
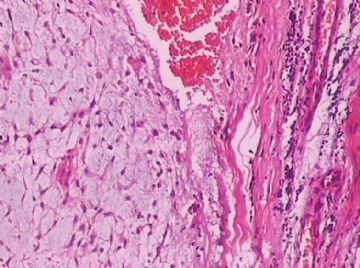
- B176453岁女性乳腺肿物,请各位老师会诊,谢谢
S-100 to rule out 神经来源
AE1/AE3, Cam5.2 to rule out metaplastic carcinoma
The possibilities for above dx are low, but they must be excluded.
If above differential dx are ruled out, my feeling is that this is a fibroepithelial lesion. Before the IHC I also favor fibroepithelial lesion.
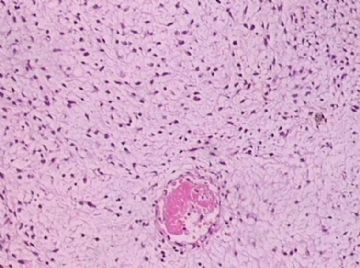
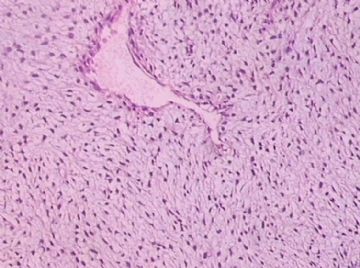
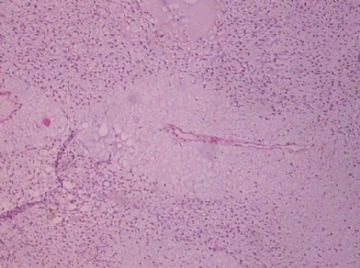
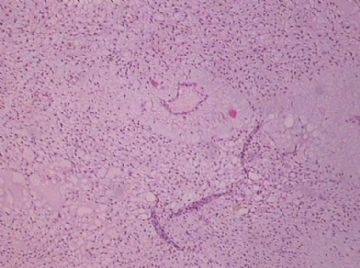
You need to check the stromal cellularity, stromal atypia, stromal mitosis, the edge very carefully with microscope.
My differential diagnoses are fibroadenoma with prominent myxoid stromal change and benign phyllodes. However I have to read the true slides to make the final diagnosis. Sometimes it is very difficult to tell the difference between FA and benign phyllodes. So above is only my analysis and guess diagnosis.
少见形态,谈谈我的思路。鉴别诊断包括三大类:1 上皮性肿瘤, 2 间叶性肿瘤, 3 上皮-间叶混合性肿瘤(or 纤维上皮性肿瘤)
1 上皮性肿瘤
原发或转移的癌,尽管HE不像,免疫组化还是要做CK排除一下。
2 间叶性肿瘤
即软组织肿瘤,不是乳腺特有间质(小叶内间质)发生的肿瘤。粘液性软组织肿瘤的鉴别诊断包括很多,范钦和教授有过专题。
3 纤维上皮性肿瘤
上皮和丰富的乳腺特有间质(小叶内间质)发生的肿瘤。包括纤维腺瘤和分叶状肿瘤,需要寻找肿瘤内有无上皮成分。如果考虑分叶状肿瘤,其良恶性标准可查阅资料。
此例,这些图中未见明确上皮成分,倾向于软组织肿瘤(血管的特点有点象侵袭性血管粘液瘤)。细胞密度较高,尽管无显著异型性、看图无法计数核分裂、无法准确判断边界情况(送检组织破碎),定性为低度恶性,扩大切除,可能较为妥当。
期待最后诊断,谢谢!

华夏病理/粉蓝医疗
为基层医院病理科提供全面解决方案,
努力让人人享有便捷准确可靠的病理诊断服务。